Период новорожденности связан с возрастанием кровотока в сосудах легких и головного мозга, изменением энергетического обмена и терморегуляции. С этого периода начинается энтеральное питание ребенка. В период новоржденности адаптационные механизмы легко нарушаются. В этот период развивается гормональный криз новорожденного, связанный с нарушением взаимодействия эндокринного аппарата матери и ребенка и родовым стрессом. Состояния, отражающие адаптацию ребенка:
1) физиологический катар кожи;
2) физиологическая желтуха;
3) физиологическая потеря веса;
4) мочекислый инфаркт.
В этот период выявляются аномалии развития, фетопатии, наследственные заболевания, болезни, обусловленные антигенной несовместимостью, проявляются родовые повреждения, внутриутробное инфицирование или инфицирование в родах. Могут возникнуть гнойно-септические заболевания, бактериальные и вирусные поражения кишечника и легких. В раннем неонатальном периоде должны быть созданы асептические условия, оптимальная температура окружающей среды, тесный контакт новорожденного с матерью. Поздний неонатальный период охватывает период с 8 по 28-й день. В этот период выявляется задержка нарастания массы тела. Резистентность организма ребенка низкая, полной адаптации еще не произошло.
В этот период также могут выявиться заболевания и состояния, связанные с патологией внутриутробного, интранатального и раннего неонатального периодов. Важным критерием благополучия ребенка следует считать оценку динамики массы тела, нервно-психического развития, состояние сна.
В важнейшую характеристику этого этапа входят интенсивное развитие анализаторов, начало развития координационных движений, образование условных рефлексов, возникновение эмоционального, зрительного и тактильного контакта с матерью.
2. Преимущества женского молока
Дети, находящиеся на грудном вскармливании, в 3 раза реже болеют кишечными инфекциями, в 1,5 раза – респираторными заболеваниями.
1. В молозиве и в женском молоке содержатся антитела к возбудителям кишечных инфекций – к О-антигену сальмонелл, эшерихий, шигел, энтеровирусам, респираторным инфекциям (таким как грипп, реовирусная инфекция, хламидии, пневмококки), к возбудителям вирусных заболеваний (вирусу полиомиелита, цитомегаловирусам, вирусам эпидемического паротита, герпеса, краснухи), бактериальным инфекциям, вызываемым стафилококками, стрептококками, пневмококками, столбнячному токсину).
2. В молозиве содержатся иммуноглобулины всех классов, особенно YgА (90 %). По мере лактации его содержание уменьшается, но суточное потребление остается высоким (3–4 г). Этот иммуноглобулин выполняет роль первой защиты против инвазии, подавляет адгезию бактерий, нейтрализует вирусы, препятствует аллергизации.
В сутки ребенок получает 100 мг YgМ. Плацента жвачных животных для иммуноглобулинов непроницаема. В молозиве копытных животных содержится преимущественно YgG, а YgА и YgМ – в незначительном количестве.
3. В первые 4 недели лактации в женском молоке присутствует лактоферрин (50-100 мг/л), который активирует фагоцитоз, связывая в кишечнике ионизированное железо, блокирует новообразование бактериальной флоры.
4. В молозиве содержатся компоненты комплемента С3 (30 мг в день) и С4 (около 10 мг/день).
5. В женском молоке содержание лизоцима в 100–300 раз выше, чем в коровьем. Его действие заключается в повреждении оболочки бактерий, стимулировании образования амилазы слюны, повышении кислотности желудка.
6. В женском молоке содержится бифидус-фактор, активность которого в 100 раз выше, чем в коровьем. Этот углевод способствует образованию бифидус-флоры, молочной и уксусной кислот, что препятствует росту стафилококка, сальмонелл, шигелл, эшерихий. При естественном вскармливании соотношение в кишечнике лактобактерий и других микроорганизмов составляет 1000: 1, при искусственном – 10: 1.
7. В женском молоке обнаруживается большое количество жизнеспособных клеток – 0,5–1 млн в 1 мл молока, макрофагов – 50–80 %, лимфоцитов – 10–15 % от общего цитоза. Макрофаги молока способны синтезировать интерферон, лактоферрин, лизоцим, компоненты комплемента, они сохраняют свое значение и при кишечных инфекциях. Среди лимфоцитов в женском молоке присутствуют В-лимфоциты, синтезирующие YgА, Т-лимфоциты – хелперы, супрессоры, клетки памяти. Они продуцируют лимфокины. Нейтрофилов в молозиве – 5 х 105 в 1 мл, в дальнейшем происходит некоторое снижение. Они синтезируют пероксидазу, обладают способностью к фагоцитозу.
8. Аллергия к женскому молоку матери неизвестна, в то время как аллергия к молочным смесям у детей 1-го года составляет около 10 %.
9. Женское молоко, особенно молозиво, в отличие от коровьего, содержит гормоны гипофиза, щитовидной железы.
10. В женском молоке содержится около 30 ферментов, участвующих в гидролизе, что обеспечивает высокий уровень усвоения женского молока.
11. В женском молоке в 2 раза меньше белка, но больше углеводов (лактозы), чем в молоке животных. Количество жира одинаковое. Энергетическая ценность за счет белка в женском молоке покрывается за счет белка на 8 %, в коровьем молоке – на 20 %. Доля энергетической ценности углеводов в женском молоке 45 %, в коровьем – около 30 %, жир в обоих случаях покрывает около 50 % его энергетической ценности.
12. Женское молоко имеет меньшую зольность, чем коровье молоко.
13. Соотношение суммы количества сывороточных лактоальбуминов и лактоглобулинов к казеиногену составляет 3: 2. В коровьем молоке это соотношение 3: 2, поэтому адаптированные смеси обогащены сывороточными белками. Казеин при створаживании молока в желудке дает крупные хлопья, а альбумины – мелкие, что увеличивает поверхность для контакта с ферментами гидролиза.
В женском молоке содержатся и протеолитические ферменты.
14. Основным компонентом жира женского молока является триглицериды. У детей в силу низкой активности липазы поджелудочной железы и низкой концентрации конъюгированных желчных солей гидролиз жира затруднен. В грудном молоке содержание пальмитиновой кислоты ниже, что способствует более легкому гидролизу. Пищевая ценность триглицеридов коровьего молока ниже, чем женского, в силу большего образования свободных жирных кислот, которые выводятся. Коэффициент усвоения жира женского молока на 1-й неделе жизни составляет 90 %, коровьего – 60 %, в дальнейшем несколько повышается. Состав жира женского молока также отличен от коровьего. В составе жира женского молока преобладают ненасыщенные эссенциальные жирные кислоты, которые не синтезируются в организме человека, особенно на первом году жизни. В коровьем молоке они содержатся в крайне малом количестве. Высокое содержание эссенциальных жирных кислот имеет большое значение для развития мозга, сетчатой оболочки глаз, становления электрогенеза. В женском молоке по сравнению с коровьем большее содержание фосфатидов, которые обеспечивают замыкание привратника при переходе пищи в двенадцатиперстную кишку, что приводит к равномерной эвакуации из желудка, способствуют синтезу белка. Абсорбционный коэффициент жира женского молока составляет 90 %, для коровьего молока – менее 60 %. Объясняется этому присутствием фермента липазы в женском молоке с его большей активностью в 20–25 раз. Расщепление липазой жира молока обеспечивает активную кислотность в желудке, что способствует регуляции его эвакуаторной функции и более раннему выделению панкреатического сока. Другой причиной лучшей усвояемости жира женского молока является стереохимическое расположение жирных кислот в триглицеридах.
15. Количество молочного сахара (лактозы) в женском молоке больше, чем в коровьем, причем в женском это b-лактоза, которая медленнее усваивается в тонкой кишке и обеспечивает рост грамположительной бактериальной флоры в толстой кишке. преимущественное содержание лактозы среди сахаров женского молока имеет большое биологическое значение. Так, ее моносахарид галактоза непосредственно способствует синтезу галакто-цереброзидов мозга. Преимущественное содержание в женском молоке лактозы (дисахарида), обладающей большей энергетической ценностью, но равной моносахаридам осмолярностью, обеспечивает осмотическое равновесие, оптимальное для усвоения пищевых веществ.
16. Соотношение кальция и фосфора в женском молоке составляет 2–2,5: 1, в коровьем – 1: 1, что сказывается на их всасывании и усвоении. Коэффициент усвоения кальция женского молока составляет 60 %, коровьего – всего 20 %. Оптимальные показатели обмена наблюдаются в случае поступления с женским молоком от 0,03 до 0,05 г кальция и фосфора на 1 кг массы тела, а магния – более 0,006 г/(кг в сутки). Женское молоко богаче коровьего железом, медью, цинком, жирорастворимыми витаминами.
3. Значение молозива в питании новорожденных первых дней жизни. Характеристика молозива
Молозиво – клейкая густая жидкость желтого или серо-желтого цвета, которая выделяется в конце беременности и в первые 3 дня после родов. При нагревании легко створаживается. В молозиве больше белка, витамина А, каротина, аскорбиновой кислоты, витаминов В12, Е, солей, чем в зрелом молоке. Альбуминовая и глобулиновая фракции превалируют над казеином. Казеин появляется лишь с 4-го дня лактации, его количество постепенно увеличивается. До прикладывания ребенка к груди в молозиве содержание белка наивысшее. Особенно много в молозиве YgА. Жира и молочного сахара в молозиве меньше, чем в зрелом молоке.
Молозиво содержит лейкоциты в стадии жирового перерождения, макрофаги в значительно количестве, лимфоциты. В-лимфоциты молозива синтезируют секреторный YgА, который вместе с фагоцитами формирует местный иммунитет кишечника, когда происходит интенсивное бактериальное заселение организма новорожденного.
Белки молозива всасываются в неизмененном виде в силу идентичности белкам сыворотки ребенка.
Молозиво является промежуточной формой питания между периодами гемотрофного и амниотрофного питания и началом лактотрофного (энтерального) питания. Энергетическая ценность молозива в первый день составляет 1500 ккал/л, во 2-й – 1100 ккал/л, в 3-й – 800 ккал/л.
4. Естественное вскармливание и техника введения прикорма
Естественное вскармливание – кормление ребенка посредством прикладывания к груди его биологической матери. Оно представляет единственную форму адекватного питания для ребенка после рождения и в течение 1–1,5 лет жизни.
Первое прикладывание новорожденного в родильном доме осуществляется одновременно с процедурой первого контакта. Нормальный доношенный ребенок к моменту рождения имеет все для того, чтобы успешно сосать грудь согласно врожденной программе поиска питания в течение 120–150 мин после рождения: карабканье к груди матери, координированное действие ручек и рта в активном поиске соска с широко открытым ртом, цепкое присасывание к груди и энергичное насыщение до наступления засыпания.
Грудное вскармливание нужно начинать в течение первого часа после рождения, когда оба рефлекса ребенка (поисковый и сосательный) и чувствительность области соска (ареолы) к тактильной стимуляции у матери наивысшие. Кожный контакт после родов должен быть близким – на животе матери после неосложненных родов. При кормлении ребенок должен захватывать сосок и ареолу при энергичном «бодательном» движении головкой, поднимающим грудь, и затем как бы накладывая ее при движении груди вниз, на широко раскрытый рот, с подкладыванием под грудь опущенным, но не высунутым языком. Захват только одного соска без ареолы и последующее его сосание неэффективны и сразу приводят к образованию трещины. Эффективность сосания определяется ритмичным массажем ареолы языком ребенка. Если сосание при первом кожном контакте не состоялось, то держать ребенка у груди более 2 ч нецелесообразно. Неэффективно и прикладывание ребенка или создание кожного контакта через 2–3 ч после родов.
Хороший захват материнского соска ртом ребенка обеспечивает ему достаточную легкость сосания, хорошую рефлекторную регуляцию дыхания, сопряженного с сосанием груди. Наблюдение за кормлением должно быть ориентировано на достижении акта глотания молока, о котором можно судить и по выраженности глотательных движений, и по звуку, сопровождающему глотание.
Прикладывание ребенка к груди должно осуществляться уже с первого дня, по любому знаку голода или дискомфорта со стороны ребенка. Знаками голода могут быть активные сосательные движения губ или вращательные движения головки с различными звуковыми знаками еще до крика. Частота прикладывания может быть 12–20 и более в сутки. Перерыв между дневными кормлениями может и не достигать 2 ч, между ночными быть не более 3–4 ч.
Наиболее закономерные дефицитные состояния при естественном вскармливании.
1. Недостаточность витамина К в первые несколько дней жизни возникает вследствие его низкого содержания в женском молоке или по причине малого потребления молока в этот период. Рекомендуется однократное парентеральное введение витамина К новорожденным.
2. Недостаточность витамина D возникает вследствие его низкого содержания в женском молоке и недостаточной инсоляции. Рекомендации: 200–400 МЕ витамина D в сутки в тот период, когда нет регулярной инсоляции.
3. Необходима коррекция по йоду матери и ребенка в регионах с неоптимальной природной обеспеченностью. Рекомендации: однократное внутримышечное введение йодированного масла.
4. Дефицит железа. Из 1 л материнского молока ребенок получает около 0,25 мг железа, из других пищевых источников – примерно столько же.
При естественном вскармливании дотация железом должна осуществляться лекарственными препаратами железа или через смеси, обогащенные железом, при необходимости введения докормов.
5. Недостаточность фтора требует применения микродоз – 0,25 мг в сутки начиная с 6 месяцев и в дальнейшем.
Введение прикормов зависит от качества женского молока. Оптимальное вскармливание при хорошем питании беременной и кормящей вполне может обеспечить развитие ребенка без прикормов до 1–1,5 лет.
Отсутствие уверенности в оптимальном вскармливании требует введения густого прикорма в интервале от 4 до 6 месяцев.
5. Блюда прикорма и сроки их назначения при естественном вскармливании
В качестве обучающего прикорма можно использовать 50–20 г тертого яблока или фруктового пюре. При хорошем глотании, хорошей переносимости и отсутствии аллергической реакции его можно давать регулярно на прикорм и перенести на начало кормления. Наиболее подходящий возраст – между 16-24-й неделей жизни, длительность этого прикорма – 2–3 недели (см. табл. 4).
Показанием к введению основного (или энергетически значимого прикорма) является явное проявление неудовлетворенности ребенка получаемом объемом молока при таком состоянии его физиологической зрелости, когда эта неудовлетворенность уже может быть компенсирована именно густым прикормом. У некоторых детей могут формироваться объективные признаки недостаточности питания даже при отсутствии беспокойства и крика: дети становятся апатичными, снижается двигательная активность, происходит замедление темпа весовых прибавок. Условия введения прикорма:
1) возраст более 5–6 месяцев;
2) сложившаяся адаптация к продвижению и глотанию густой пищи при использовании обучающего прикорма;
3) состоявшееся или текущее прорезывание части зубов;
4) уверенное сидение и владение головкой;
5) зрелость функций желудочно-кишечного тракта.
Таблица 4. Примерная схема естественного вскармливания детей 1-го года жизни (Институт питания РАМН, 1997 г.)
Сначала вводится пробная доза прикорма – 1–2 ч. л. и затем при хорошей переносимости происходит быстрое наращивание до 100–150 мл пюре из фруктов или овощей или каши без соли и сахара на основе гречневой крупы или риса.
Этапы расширения прикорма:
1) обучающий прикорм;
2) одно овощное пюре (из картофеля, моркови, капусты) или фруктовое пюре (из бананов, яблок). Лучше использовать продукты, выпущенные производством;
3) каши безглютеновые (из рисовой, кукурузной, гречневой круп);
4) дополнение овощного пюре мясным фаршем, рыбой или мясом птицы из мясных консервов для детского питания, расширение овощей и фруктов, кроме цитрусовых. Срок адаптации – 1–1,5 месяца;
5) каши на пшеничной муке;
6) заменители коровьего молока для детского питания, неадаптированные молочные продукты (молоко, кефир, йогурт, творог), цитрусовые и их соки, яичный желток вкрутую;
7) начало «кусочкового» кормления: печенье, кусочки хлеба, нарезанные фрукты, паровые котлеты.
Общее суточное количества молока (грудного или в смеси) ни в каком периоде первого года жизни не должно быть меньше 600–700 мл, его следует распределять равномерно в течение дня.
К концу первого года жизни вместо смесей группы «follow up» для молочного компонента рациона целесообразно использовать заменители коровьего молока для детей 2-3-го года жизни «Энфамил Юниор» фирмы «Мид Джонсон».
При хорошей переносимости блюд прикорма и аппетите ребенка объем одной порции кормления может к III–IV кварталу первого года составить 200–400 г.
Грудное молоко. При естественном вскармливании ребенок получает оптимальное качество и количество как основных нутриентов, так и микронутриентов, имеющих значение для полноценного роста и развития. Состав нутриентов молока динамично приспосабливается к изменяющимся в процессе роста потребностям ребенка. Адекватность обеспечения может нарушаться лишь при достаточно грубых изменениях в пищевом рационе кормящей матери или снижении объема лактации. По своей структуре молоко матери приближается к составу тканей ее ребенка. По сравнению с коровьим молоком, на основе которого производятся основные заменители грудного молока (молочные смеси - «формулы»), женское молоко идеальная пища для детей первого года жизни (табл. 11). Белки, жиры, углеводы находятся в грудном молоке в идеальном для усвоения детским организмом соотношении 1:3:6 (в коровьем 1:1,2:1,4).
Табл. 11. Основные нутриенты женского молока и молока некоторых животных, г/л
К числу важнейших достоинств женского молока относятся:
1. Оптимальный и сбалансированный уровень пищевых веществ, их большая биологическая ценность, высокая усвояемость пищевых веществ женского молока организмом ребенка при минимальной нагрузке на незрелые органы пищеварения.
2. Стерильность, оптимальная температура, низкая осмолярность. Грудное молоко всегда свежее. Преобладание мелкодисперсных фракций обеспечивает створаживание грудного молока в желудке более нежными хлопьями с более легким его перевариванием.
3. Материнское молоко лишено антигенных свойств, в то время как белки коровьего молока обладают выраженной антигенной активностью. При появлении у ребенка аллергических реакций необходимо исключить из рациона матери аллерген, на который реагирует ребенок, и обязательно сохранить грудное вскармливание.
4. Женское молоко отличается от коровьего не только меньшим общим количеством белков, но, что более важно, их качеством, по структуре они близки белкам клеток ребенка. В женском молоке казеинов всего 40 % и белки молочной сыворотки превалируют (60 %) над ними. Высоко в женском молоке содержание аминокислоты таурина, которая у человека практически не синтезируется и служит нейропередатчиком и нейромодулятором при развитии ЦНС. Таурин является доминирующей свободной аминокислотой в клетках сетчатки глаза, надпочечников, нервной ткани, а также активным мембраностабилизирующим агентом и антиоксидантом.
В коровьем молоке преобладают казеины, составляющие до 80 % всего количества белков.
5. Женское молоко, и особенно молозиво, богато IgA, причем 90 % его приходится на секреторный иммуноглобулин А (SIgA), который играет фундаментальную роль в местном иммунитете ЖКТ новорожденных, в меньшем количестве в нем содержатся другие иммуноглобулины.
В грудном молоке есть и другие противоинфекционные факторы, такие, как лактоферрин, лактопероксидаза, комплемент, лизоцим, противостафилококковый фактор, рибонуклеазоподобный фактор, бифидус-фактор, лимфоциты, макрофаги, нейтрофильные гранулоциты, эпителиальные и плазматические клетки, причем 70-80 % этих клеток жизнеспособны.
В первые 4 нед лактации в женском молоке уровень лактоферрина составляет 50-100 мг/мл. Легко связываясь с железом и цинком, лактоферрин при грудном вскармливании обеспечивает высокую абсорбцию этих микроэлементов, играющих важную роль в обмене веществ ребенка.
Лизоцим грудного молока активнее лизоцима куриного яйца, принятого за эталон, и в 100-300 раз активнее лизоцима коровьего молока.
6. Жира в женском молоке столько же, сколько и в коровьем, однако химический состав его другой: в женском молоке в несколько раз больше полиненасыщенных жирных кислот, в том числе незаменимых омега-3 и омега-6, являющихся необходимыми компонентами фосфолипидов головного мозга, мембран клеток. В нем мало летучих жирных кислот, много фосфолипидов. Особенностью жира женского молока является наличие в нем фермента липазы, что способствует быстрейшему перевариванию жира и усвоению его организмом. За счет липазы женского молока уже в желудке ребенка расщепляется около 50 % молочного жира. Вместе с жиром в организм младенца поступают необходимые для жизнедеятельности и особенно для нормального роста и развития жирорастворимые витамины A, D, Е, К, содержание которых в женском молоке значительно выше, чем в коровьем (витамина К, например, в 5-7 раз). 7. Женское молоко отличается от коровьего не только более высоким (приблизительно в 1,5 раза) содержанием лактозы, но и ее качеством: а-лактоза коровьего молока расщепляется в верхних отделах тонкого кишечника, в то время как Р-лактоза женского молока доходит до толстого кишечника и стимулирует развитие в нем бифидофлоры, имеющей большое значение для организма грудного ребенка. При искусственном вскармливании количество бифидобактерий ниже, в ряде случаев они полностью исчезают.
8. Грудное молоко исключительно богато ферментами (протеолитические энзимы, пероксидаза, лизоцим, ксантиновая оксидаза). Липазы в грудном молоке больше, чем в коровьем, почти в 15 раз, амилазы - в 100 раз. Это компенсирует временную низкую ферментативную активность ЖКТ ребенка и обеспечивает усвоение довольно большого объема пищи.
9. Концентрация кальция и фосфора в грудном молоке ниже, чем в коровьем, однако усвоение их лучше. Содержание натрия, магния, хлора, калия, микроэлементов (Fe, Cu, Zn, Co, Se и др.) в грудном молоке оптимально и соответствует потребностям ребенка, эти элементы имеют высокую биодоступность.
10. Грудное молоко содержит многочисленные факторы, способствующие регуляции процессов роста и развития ребенка. Это фактор роста эпидермиса (EGF), инсулиноподобный фактор роста (IGF-I), факторы роста человеческого молока (HMGF-I,II,III), фактор роста нервной ткани (NGF) и др. Женское молоко имеет в своем составе многочисленные гормоны: гонадотропинвыделяющий гормон (Gn-Rh), фактор, выделяющий гормон роста (GRF), инсулин, соматостатин, релаксин, кальцитонин и нейротензин в концентрациях, превышающих их концентрации в крови матери; тиреотропинвыделяющий гормон (TRH), тиреостимулирующий гормон (TSH), тироксин, трийодтиронин, эритропоэтин и бомбезин в концентрациях меньших, чем в сыворотке материнской крови. В молоке присутствуют также окситоцин, пролактин, стероиды надпочечников и яичников, простагландины, влияющие на развитие и поддержание деятельности молочных желез.
11. В процессе грудного вскармливания закладываются пожизненно закрепленные отношения к матери, формируется будущее родительское поведение. Большое значение естественному вскармливанию придают психологи, занимающиеся вопросами семейных отношений. Установлено, что психологическая совместимость между матерью и ребенком, которого она кормит грудью, более совершенна, чем между матерью и ребенком-искусственником.
Изменения в составе грудного молока. Химический состав молока в период лактации меняется. В первые дни лактации грудные железы кормящей матери секретируют молозиво.
Молозиво - это густая клейкая жидкость желтого цвета, которая заполняет протоки молочной железы в течение последнего триместра беременности и вырабатывается в течение нескольких дней после рождения ребенка. Если мать в течение всего периода беременности кормила другого ребенка, ее молоко пройдет стадию молозива перед новыми родами и непосредственно после них.
Количество вырабатываемого молозива меняется в широких пределах - от 10 до 100 мл в день. Молозиво имеет высокую калорийность и представляет собой продукт питания с небольшим объемом и высокой плотностью, содержит меньше жира, лактозы и водорастворимых витаминов, чем зрелое молоко, но больше белков, жирорастворимых витаминов (включая витамины Е, А и К), больше минеральных веществ. В нем так высок уровень иммуноглобулинов и других защитных факторов, что его можно считать не только продуктом питания, но и лекарством.
Молозиво хорошо соответствует специфическим потребностям детей:
1. Незрелые почки новорожденных детей не могут перерабатывать большие объемы жидкости, не испытывая метаболического стресса.
2. Выработка лактазы и других кишечных ферментов только еще начинается.
3. Для защиты от окислительных повреждений и геморрагических заболеваний требуются ингибиторы и хиноны.
5. Молозиво, как и зрелое молоко, действует как модулятор развития ребенка (факторы роста и развития).
Очень быстро молозиво превращается в переходное молоко (на 3-14-й день после родов), а переходное - в зрелое женское молоко, являющееся основой питания ребенка первого года жизни.
Способы определения количества молока, необходимого грудному ребенку. В первые 10 дней жизни необходимое количество молока для доношенного ребенка можно определить по следующим формулам.
1. Формула Финкильштейна в модификации А. Ф. Тура:
Количество молока в сутки (мл) = n х 70 или 80,
Где n - день жизни; 70 - при массе в момент рождения ниже 3200 г; 80 - при массе в момент рождения выше 3200 г.
2. Формула Н.П. Шабалова:
Количество молока на 1 кормление (мл) = 3 мл х день жизни х массу тела (кг). 3. Формула Н. Ф. Филатова в модификации Г.И. Зайцевой:
Количество молока в сутки (мл) = 2 % массы тела х день жизни.
Начиная с 10-го дня жизни и до конца первого года жизни суточное количество молока вычисляют двумя способами:
1. Объемный способ по Гейбнер-Черни: объем пищи назначается в зависимости от возраста и массы тела. При этом масса тела должна соответствовать средним возрастным нормам. Суточное количество пищи составляет: в возрасте от 10 дней до 2 мес - 1/5 часть фактической массы тела; в возрасте 2-4 мес - 1/6; в возрасте 4-6 мес - 1/7; в возрасте старше 6 мес - 1/8 массы тела, но не более 1 л в сутки.
2. Калорийный способМ. С. Маслова: энергетическая ценность питания на
1 кг массы тела ребенка должна составлять:
В 1-е полугодие - 115 ккал/сут; во 2-е полугодие - 110 ккал/сут.
Один литр женского молока имеет калорийность примерно 700 ккал.
Для определения объема одного кормления необходимо суточный объем питания разделить на общее число кормлений. Например, ребенок в возрасте
2 мес должен получать в сутки 800 мл молока. При 7-разовом кормлении объем каждого кормления будет равен 110 мл молока, при 6-разовом - 130 мл. Ребенок на первом году жизни не должен получать в сутки более 1000-1100 мл пищи. После выписки из роддома ребенка кормят 10-12 раз в сутки, без ночного перерыва. Однако многие дети выдерживают 3-3,5-часовые промежутки между кормлениями, устанавливая 6-8-разовый режим кормлений в сутки с 5-6-часовым ночным перерывом. Чаще в первые 3-4 мес жизни здоровых доношенных детей кормят 7-8 раз с 6-часовым ночным перерывом. Если ребенок выдерживает более длительный промежуток между кормлениями, его переводят на 6- и 5-разовое кормление. С 4,5-5 мес большинство детей кормят 5 раз в сутки.
В табл.12 приведена суточная потребность ребенка первого года жизни в основных пищевых ингредиентах.
Табл. 12. Физиологическая потребность в пищевых веществах и энергии
Детей первого года жизни * В скобках указана потребность в линолевой кислоте.
Вскармливание новорожденного. Первое прикладывание к груди здорового доношенного новорожденного должно быть проведено сразу после родов.
В дальнейшем его надо прикладывать к груди, как только у него появится чувство голода, независимо от того, появилось у матери молоко или нет. Необходимо позволить ребенку сосать грудь свободно, часто и без фиксированного распорядка. Частое сосание и опорожнение молочных желез стимулирует выделение пролактина и окситоцина, способствуя лучшему и быстрому становлению лактации, ускоряет послеродовую инволюцию матки.
Раннее прикладывание к груди позволяет ребенку получить питание со всеми преимуществами молозива, включая: 1) иммунологическую защиту (предупреждение инфекционных болезней); 2) развитие желудочно-кишечного тракта (обеспечение созревания слизистой оболочки кишечника); 3) снабжение ребенка белками, жирами, углеводами, витаминами, минералами.
После рождения ребенку не следует давать ничего, кроме грудного молока. Бутылочка с водой, настоем трав, растворами глюкозы не только является излишней в питательном отношении, но и ухудшает сосательную способность новорожденного, уменьшает стимулирование лактации у матери. Кроме того, это может привести к инфицированию ребенка, а молочные смеси - к сенсибилизации его к белкам коровьего молока. Чередование кормления с использованием искусственного стимула - резиновой соски и естественного (грудь) лишь дезориентирует оральную реакцию детей. Для сосания резиновой соски необходимо меньше работы, мышцы щек ослабляются и желание сосать грудь утрачивается. Поэтому детям, находящимся на грудном вскармливании, не следует давать никаких искусственных средств, имитирующих грудь. В редких случаях, когда необходимо дополнительное питание, можно давать пищу с помощью чайной ложки, пипетки или небольшой чашки.
Первые 2 нед периода новорожденности наиболее важны для установления грудного вскармливания. Дети, вскармливаемые грудью, могут хотеть есть от 6 до 10 и более раз в сутки. Некоторым для насыщения хватает молока из одной груди, другим нужны обе. Важно учитывать, что в первой порции молока (в начале каждого кормления) мало жира и много лактозы и воды, эта порция удовлетворяет потребности ребенка в жидкости. Последняя порция молока (в конце кормления) богата жирами и удовлетворяет потребности ребенка в энергии. Утром молока много; днем и вечером его может быть меньше, но оно более насыщено питательными веществами. Для большего удовлетворения ребенок периодически может менять привычный режим питания: есть чаще или реже, сосать дольше или быстрее. Основное количество молока высасывается ребенком в начале кормления: 50 % - в первые 2 мин и 80-90 % - в первые 4 мин. Нет основания держать ребенка у груди более 10-15 мин. Во многих случаях причиной продолжительного кормления является неудобное или неправильное положение ребенка у груди. В таком случае ребенок долго не может удовлетворить чувство голода и продолжает сосать грудь, часто травмируя сосок молочной железы.
Образование грудного молока происходит одновременно в обеих грудных железах. Когда грудь становится полной и тугой, активность лактации автоматически снижается. В связи с этим для хорошей лактации и самочувствия матери при каждом кормлении рекомендуется кормить не только одной, но и другой грудью. Нередко подчеркивается необходимость сцеживания оставшегося после кормления в груди молока «до последней капли», чтобы лактация была лучше. Однако сцедить молоко до последней капли вообще невозможно, так как железы постоянно выделяют новое молоко. Поэтому вместо совета «сцеживать молоко до последней капли» необходимо дать матери совет «избегать напряжения груди, переполненной молоком».
В конце кормления ребенка необходимо подержать в вертикальном положении у плеча или на колене для того, чтобы он мог срыгнуть проглоченный воздух; нередко эту процедуру необходимо проводить несколько раз в течение кормления. После кормления ребенка нужно положить на правый бок, что уменьшает возможность аспирации пищи при срыгивании или рвоте.
Противопоказания к кормлению грудью. Абсолютные противопоказания чаще обусловлены тяжелой родовой травмой ребенка с нарушением мозгового кровообращения, выраженными расстройствами дыхания, сердечнососудистой деятельности и др. В этих случаях ребенка кормят сцеженным молоком. По мере улучшения состояния его прикладывают к груди, постепенно увеличивая число грудных кормлений. Постоянными противопоказаниями к кормлению грудью являются некоторые врожденные нарушения обмена веществ (галактоземия, фенилкетонурия, болезнь кленового сиропа).
Кормление грудью может быть абсолютно противопоказано и при целом ряде тяжелых заболеваний матери (сердечно-сосудистая и почечная недостаточность, тяжелые формы болезней крови, выраженные формы тиреотоксикоза, злокачественные опухоли, острые психические заболевания). При многих болезнях матери грудное кормление допускается с ограничениями. Так, при гриппе, ангине, пневмонии кормление можно продолжать, однако мать должна обязательно надевать маску, сразу после кормления ребенка необходимо изолировать в другую комнату.
Гипогалактия. Снижение секреторной деятельности грудных желез называется гипогалактией. Различают раннюю (в первые 10 дней после родов) и позднюю (спустя 10 дней после родов) гипогалактию. Гипогалактия является основной причиной отказа от грудного вскармливания. Первичная гипогалактия связана с расстройствами гипоталамо-гипофизарно-яичниковой регуляции. В подавляющем большинстве случаев развивается вторичная гипогалактия. Различают четыре степени гипогалактии: I - дефицит молока до 25 %, II - до 50 %, III - до 75 %, IV - более 75 %.
Наиболее часто гипогалактию вызывают следующие причины:
1. Отсутствие настроенности на кормление грудью у беременной женщины. Необходимо воспитывать положительную мотивацию на грудное вскармливание в микросоциальной среде беременных. Важно влияние членов семьи, особенно отца будущего ребенка, поддержка медперсонала женской консультации и родильного дома.
2. Позднее или неправильное прикладывание к груди. Сразу после родов ребенка следует выложить на живот матери. Необходимо учитывать, что в течение 5 мин после родов у ребенка отмечается период релаксации, затем 10-15 мин - пробуждение, около 40 мин - период активности, когда ребенок ищет грудь. При первом прикладывании новорожденный должен найти грудь самостоятельно.
3. Редкие или непродолжительные кормления. Частое и неограниченное кормление грудью в первые две недели жизни, в среднем 9-12 и более раз в сутки, значительно усиливает лактацию и является профилактикой лактостаза. В первые 1-2 мес лучше кормить ребенка из обеих грудных желез в одно кормление, так как это стимулирует лактацию. Если у матери молока много, то нужно давать в одно кормление одну грудь, поскольку при отсутствии эффекта отдачи ребенок будет получать только богатое лактозой и бедное жиром молоко (в «заднем» молоке жира больше, чем в «переднем» в 1,5-5 раз).
4. Нарушение режима кормящей женщины. Недостаточный сон, чрезмерная физическая нагрузка, усталость, беспокойство, стресс снижают лактацию. Кормящая мать обязательно должна спать днем. Нарушение питания кормящей матери значительно влияет на качественный, особенно микронутриентный, состав молока.
5. Снижение сосательной активности ребенка при заболеваниях, применении сосок, пустышек, накладок.
6. Лактационные кризы. В ряде случаев гипогалактия носит транзиторный характер и является следствием лактационных кризов. Они могут наблюдаться на 3-6-й нед, 3, 4, 7, 8-м мес лактации. Их длительность обычно составляет 3-4 дня, иногда 6-8 дней. Во время лактационных кризов необходимо увеличить число кормлений, недопустимо сразу же докармливать ребенка смесями.
7. Аномалии развития ребенка, прием кормящей женщиной контрацептивных таблеток, диуретиков, новая беременность.
8. Злоупотребление курением и алкоголем, резкое истощение, неприязнь к кормлению и неприятие ребенка.
Первичная гипогалактия обычно плохо поддается лечению. В таких случаях следует своевременно назначить докорм. Если ребенку нет 3 мес и объем недостающего молока невелик, давать другую пищу и питье нельзя. При вторичной гипогалактии необходимо убедить мать в способности кормить грудью. Объяснить, как сосание регулирует количество молока. Ребенка следует прикладывать к груди как можно чаще, в том числе и ночью, кормить продолжительнее, в одно кормление давать обе груди. Матери рекомендуется нормализовать режим, диету, увеличить потребление жидкости на 1 л в сутки, ввести в рацион грецкие орехи (3-5 штук), рыбу, за 20-30 мин до кормления принять теплое сладкое питье, фрукты; согреть грудь теплым компрессом или душем, провести массаж шеи и спины, стимуляцию кожи сосков, слегка помассировать молочные железы.
Усилению лактации способствуют отвары и настои некоторых растений: укропа, тмина, тысячелистника, крапивы, фенхеля. Для улучшения лактации матери назначают никотиновую кислоту (50-75 мг за 15-20 мин до кормления), витамин Е по 10-15 мг 2 раза в день, витамин А по 4 капли 2 раза в день, гендевит (до 30 лет) или ундевит (после 30) по 1 драже, глутаминовую кислоту по 0,5 г 3 раза в день за час до кормления. Можно использовать гомеопатические препараты, такие, как пульсатил, композитум, млекоин, хамомилла по предлагаемым схемам.
Важны достаточный отдых кормящей матери, рациональное питание, при необходимости включение в рацион смесей для кормящих матерей - «Лактомил», «Фемилак-2», «Олимпик», «Энфа-мама», «Семилак». Лечение гипогалактии следует проводить под контролем динамики массы тела и диуреза ребенка.
Работа медицинских работников по обеспечению грудного вскармливания ребенка первого года жизни. Чтобы обеспечить вскармливание ребенка материнским молоком необходимо:
1) разъяснить беременной и кормящей матери преимущества грудного вскармливания;
2) рассказать правила кормления грудью;
3) показать возможные положения ребенка у груди;
4) обучить технике прикладывания ребенка к груди;
5) провести оценку кормления (правильно или неправильно ребенок приложен к груди);
6) обучить женщину сцеживать молоко;
7) оказать помощь матери в случае затруднений при кормлении грудью.
Разъяснение преимуществ грудного вскармливания (см. выше).
Правила кормления грудью. Медицинский персонал должен объяснить матери, что при кормлении грудью необходимо выполнять следующие правила:
1. Перед кормлением ребенка следует вымыть руки, сцедить несколько капель молока.
2. После кормления нужно оставить несколько капель молока на сосках, а грудь открытой, чтобы соски высохли на воздухе. Оставшееся на сосках молоко богато жиром, оно защищает кожу сосков от образования трещин. Необходимо следить, чтобы соски всегда были сухими. С этой целью периодически, в течение 10-15 мин, рекомендуется держать грудь открытой для контакта с воздухом. Кроме того, в бюстгальтер следует положить небольшие кусочки ткани из натуральных материалов и менять их по мере пропитывания молоком.
3. Мыть грудь не более одного раза в день без мыла. Мытье груди удаляет с кожи грудной железы лактобациллы, необходимые ребенку для нормального биоценоза ЖКТ. Кроме того, при мытье удаляются натуральные жиры, защищающие кожу сосков.
4. Не допускать нагрубания молочной железы. Для этого целесообразно в дни, когда прибывает молоко (3-5-й день лактации, иногда позже) чаще прикладывать ребенка к груди. В некоторых случаях достаточно сцедить несколько капель молока, чтобы грудь стала мягче.
5. Чаще при кормлении одну грудь дают в одно кормление, вторую - в другое. Если мать в одно кормление использует обе груди, начинать кормление нужно с той груди, которая была в предыдущем кормлении последней и кормить из нее до полного опорожнения молочной железы, затем дать ребенку другую грудь.
6. Не ограничивать частоту кормлений: прикладывать ребенка к груди по его требованию, включая ночное время. Длительность кормления индивидуальна. Ограничивать продолжительность кормления не следует, так как при прикладывании к груди ребенок удовлетворяет не только голод, но и сосательный рефлекс. Чаще ребенок находится у груди 15-20 мин. В первые сутки лактации кормления должны быть более короткими из- за возможности образования трещин сосков (первые кормления свыше 5 мин можно разрешать только при условии правильного захвата соска и ареолы).
7. Кормить ребенка следует только грудью. Не нужно давать ему воду или другую жидкость. При необходимости докорма давать его из ложки или небольшой чашки. Кормление из бутылочки через соску приводит к утрате желания сосать грудь. Молочная железа при этом плохо опорожняется, что обусловливает снижение выработки молока.
8. Не давать ребенку пустышек, так как при сосании устройств, имитирующих грудь, дети удовлетворяют сосательный рефлекс и плохо сосут грудь.
9. Не пользоваться духами и дезодорантами - ребенку может не понравиться их запах, он будет отказываться брать грудь, нервничать во время кормления.
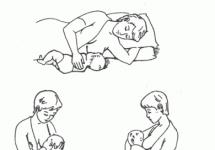
Возможные позиции ребенка у груди. Существуют различные позиции ребенка у груди, матери необходимо показать их все, чтобы она выбрала наиболее подходящую для нее и ребенка (рис. 5). Выбранная позиция должна позволять ребенку хорошо захватить грудь и быть удобной для матери, чтобы она не испытывала напряжения во время кормления. Первые дни после родов лучше кормить в положении лежа - на боку или на спине.
Кормление ребенка в положении матери «лежа». Мать ложится на бок, опираясь на локоть (рис. 5, а). Чтобы было удобно кормить ребенка, нужно положить одну подушку под голову, другую - под грудную клетку. Рукой, находящейся снизу, мать может поддерживать ребенка. При необходимости грудь поддерживается второй рукой. Если мать не поддерживает грудь, она может этой рукой держать ребенка.
При положении «лежа» на спине ребенок укладывается на живот матери и сверху сосет грудь (рис. 5, б). Такая позиция может применяться при очень быстром поступлении молока.
Классическая позиция. Мать сидит на стуле со спинкой, упираясь ногами в скамеечку. Голова ребенка находится на локтевом сгибе руки со стороны той груди, которой мать кормит ребенка. Его туловище поддерживается предплечьем и кистью руки (рис. 5, в).
Кормление ребенка в положении «из-под руки». Голова ребенка находится на кисти руки матери со стороны той груди, которой мать кормит ребенка. Мать может положить под бок подушку, на которой будет лежать ребенок (рис. 5, г). Такое положение удобно при закупорке млечного протока, затруднениях с захватом груди, кормлении близнецов.
Кормление ребенка в положении, когда мать держит ребенка рукой, противоположной той груди, которой кормит. Такая позиция рекомендуется при кормлении маловесных и больных детей (рис. 5, д).
Техника прикладывания ребенка к груди. После того как будет выбрана удобная поза для кормления, необходимо:
Рис. 5.
: а – лежа; б = лежа на спине; в = классическое; г = из-под руки; д = на руке

Рис. 6.
: а - правильная; б - неправильная
1. Объяснить и показать матери, как держать ребенка. Одной рукой тело ребенка поддерживается снизу. Другой рукой его можно поддерживать за плечи. Недопустимо располагать руку на затылке - голова ребенка должна свободно откидываться назад. Ребенка всем телом необходимо повернуть к груди матери так, чтобы во время кормления ему не нужно было поворачиваться или наклонять голову: лицо ребенка должно быть обращено к груди матери, голова должна находиться на одной линии с его телом, живот - напротив живота матери.
2. Показать матери, как поддерживать грудь во время кормления: для этого необходимо 2-5-й пальцы расположить под молочной железой, поддерживая грудь указательным пальцем. Большой палец должен находиться в верхней части груди (рис. 6). Указательный и большой пальцы не должны располагаться близко к соску.
3. Обучить мать прикладывать ребенка к груди, чтобы он хорошо захватывал сосок и ареолу. Для этого необходимо:
Коснуться соском губ ребенка;
Подождать, пока он широко откроет рот;
Быстро приложить ребенка к груди так, чтобы его нижняя губа была под соском;
Дать ребенку всю грудь, а не сосок, чтобы он хорошо захватил ареолу. При правильном прикладывании нижняя губа вывернута наружу, над верхней губой виден больший участок ареолы, чем под нижней

Рис. 7.
: а - правильное; б - неправильное
4. Некоторые матери во время кормления придерживают грудь пальцем возле носа ребенка. В этом нет необходимости, так как ребенок может свободно дышать без этой излишней предосторожности. Кроме того, так можно извлечь грудь изо рта ребенка или ухудшить захват груди.
5. Обратить внимание на реакцию матери на кормление, спросить, нет ли у нее неприятных или болезненных ощущений при сосательных движениях ребенка.
Оценка кормления ребенка грудью. Медицинский персонал должен проконтролировать, правильно ли мать кормит ребенка (табл. 13, 14). Лучше сделать это при первом кормлении или ближайшем кормлении после родов. Чем дольше ребенок сосет грудь в неправильном положении, тем сложнее исправить это.
Табл.13. Критерии, определяющие правильное положение ребенка при кормлении
| Положение тела | Сосание | Состояние молочных желез |
| Матери удобно, она расслаблена.Ребенок повернут к матери, его туловище прижато к ее телу, мать поддерживает туловище ребенка в области ягодиц.Лицо ребенка обращено к груди матери, нос находится напротив соска. Подбородок ребенка касается груди | Рот ребенка широко открыт.Нижняя губа вывернута наружу.Над верхней губой виден больший участок ареолы, чем под нижней. Ребенок делает медленные и глубокие сосательные движения; слышно, как он глотает молоко | Грудь имеет округлую форму, мать не испытывает боль в области сосков. После кормления грудь мягкая, соски вытянутые и набухшие |
| Положение тела | Сосание | Состояние молочных желез |
| Плечи матери напряжены, она наклонилась над ребенком.Тело ребенка не прижато к матери, шея ребенка повернута, подбородок ребенка не касается груди матери.Мать не поддерживает ребенка за ягодицы, ее руки расположены на голове и плечах ребенка | Губы ребенка вытянуты вперед. Нижняя губа не вывернута наружу.Виден большой участок ареолы над верхней и нижней губой. Во время сосания щеки ребенка втягиваются внутрь. Ребенок делает быстрые, короткие сосательные движения; может издавать «причмокивающие» звуки | Грудь кажется вытянутой, мать может испытывать боль в области сосков. В конце кормления сосок становится плоским, на сосках могут быть трещины |
Стимулирование рефлекса окситоцина. Перед сцеживанием важно помочь матери создать спокойную обстановку, придать ей чувство уверенности:
Согреть грудь (положить на молочную железу теплый компресс или принять теплый душ);
Стимулировать соски (покатывать или потягивать соски пальцами);
Провести массаж груди, используя несколько приемов: 1) начиная с верхних сегментов молочной железы небольшими круговыми движениями массировать грудь, двигаясь по спирали вокруг груди в направлении к ареоле; 2) легкими поглаживающими движениями массировать грудь в направлении к ареоле;
Наклониться вперед, захватить грудь руками и встряхнуть молочные железы, чтобы молоко спустилось по молочным ходам вниз под влиянием силы тяжести;
Провести массаж шеи и спины, женщина при этом должна облокотиться на стол, положив голову на руки: в течение 2-3 мин сжатыми кулаками с вытянутыми вперед большими пальцами потереть спину по обе стороны от позвоночника сверху вниз, начиная от шеи до лопаток.
Техника сцеживания груди руками:
Сесть, слегка наклонившись вперед, держа емкость для сцеживания молока близко к груди;
Положить большой палец выше ареолы, а указательный и средний пальцы под ареолой; остальными пальцами поддерживать грудь;
Слегка нажать большим и указательным пальцами на грудь по направлению к грудной клетке, затем сжать участок груди позади соска и ареолы
И расслабить пальцы. При сцеживании не следует сжимать соски - надавливая на них, опорожнить млечные синусы нельзя. Надавливающие движения не должны быть слишком глубокими, это может вызвать закупорку млечных протоков. Необходимо избегать трения пальцами кожи или скольжения пальцев по коже (движения должны быть похожи на катания);
Во время сцеживания продвигать пальцы вокруг ареолы, чтобы опорожнить все сегменты молочной железы. При этом можно использовать другую руку;
Время от времени повторять мягкое поглаживание железы по направлению к соску;
Повторять сцеживающие движения до тех пор, пока молоко не перестанет вытекать из груди. Все сегменты молочной железы к концу сцеживания должны быть равномерно мягкими.
Сцеживание не должно причинять боль. Если она возникает, техника сцеживания неправильная.
Затруднения при вскармливании ребенка грудью.
Затруднения со стороны матери
Проблемы с сосками. Иногда при кормлении грудью возникают трудности, связанные с проблемами со стороны молочных желез. Наиболее часто причиной таких затруднений являются:
Плоские или втянутые соски;
Длинные или большие соски;
Воспаленные соски и их трещины.
Чтобы подготовить женщину к успешному кормлению грудью, необходимо в последнем триместре беременности провести осмотр молочных желез и дать рекомендации по подготовке к лактации. При осмотре особое внимание обращают на форму сосков (рис. 8). Их длина не имеет решающего значения для кормления грудью, так как сосок служит лишь ориентиром, показывающим ребенку, в каком месте нужно брать грудь. Важна способность соска и ареолы к вытягиванию.
Плоские или втянутые соски. Часто при плоских и втянутых сосках ткань груди хорошо вытягивается и проблем при кормлении не возникает. Для того чтобы определить растяжимость сосков, необходимо нажать на ареолу с двух сторон от соска (это заставит сосок вытянуться), затем попытаться осторожно вытянуть сосок и ареолу. Если сосок вытягивается легко, это говорит о его хорошей растяжимости, если сосок вытягивается плохо, значит, он плохо растяжим. Вдавленный сосок не вытягивается или входит внутрь.

Рис. 8.
: а - средний сосок; б - короткий и плоский сосок; в - длинный сосок; г - вдавленный сосок
Тактика помощи матери:
Если соски молочной железы растягиваются хорошо, необходимо убедить женщину в том, что у нее хорошие соски для кормления, несмотря на то, что они выглядят плоскими.
Если соски плохо растягиваются, целесообразно за месяц до родов приступить к их вытягиванию. Для этого используют различные приемы:
1) сосок захватывают большим и безымянным пальцами и осторожно, но достаточно сильно прокручивают между ними в течение 20-30 с, грудь при этом придерживают другой рукой; 2) тремя пальцами прокручивают сосок 6-8 раз по часовой и против часовой стрелки; 3) основание соска ритмично сжимают между двумя большими пальцами сначала в горизонтальной плоскости, затем в вертикальной в течение нескольких минут. Манипуляцию следует проводить 2-3 раза в день.
Для этих же целей могут использоваться специальные твердые куполообразные чашечки - накладки с отверстием для соска в центре. Создавая некоторое давление на околососковую область, они поддерживают вытянутое положение соска. Накладки носят под бюстгальтером 5-6 ч в день. Вытягивание сосков в антенатальном периоде не всегда бывает эффективным. Кроме того, при угрозе прерывания беременности любое раздражение соска и ареолы противопоказано.
После родов очень важно оказать помощь матери в прикладывании ребенка к груди. Чтобы ребенок смог захватить грудь и эффективно ее сосал, необходимо:
Непосредственно перед кормлением в течение 30-60 с вытягивать сосок;
В случае нагрубания груди сцедить немного молока, чтобы молочная железа стала мягче, тогда ребенку будет легче захватить ее;
Помочь матери придать форму груди, обеспечивающую захват соска и ареолы: мать должна поддерживать грудь пальцами снизу, а сверху слегка прижать ее большим пальцем;
Попробовать приложить ребенка к груди в различных позициях, чтобы найти наиболее подходящую в данной ситуации. Часто наилучшим положением бывает кормление ребенка из-под руки;
При неэффективном прикладывании мать может использовать специальные накладки.
Длинные и большие соски. Такие соски, так же как и вдавленные, могут быть препятствием для правильного прикладывания ребенка к груди. Ребенок может сосать только сосок, не захватывая ареолу.
Тактика помощи матери. В этой ситуации важно помочь матери правильно приложить ребенка к груди.
Трещины сосков. Причиной появления трещин служит нарушение техники кормления грудью. Внешний вид соска вначале не изменяется, затем возникает гиперемия кожи, кормление начинает причинять боль матери. Если не изменить технику кормления, на коже соска - вокруг основания или в его центре - возникает трещина.
Тактика помощи матери. Прежде всего необходимо исправить неправильное прикладывание ребенка к груди. Чтобы уменьшить раздражение соска, рекомендуется сократить продолжительность кормления, при этом увеличивают число кормлений или перед прикладыванием ребенка к груди частично сцеживают молоко, которое дают ребенку из ложечки или чашки. Следует изменять положение при кормлении, чтобы менялась сила давления на разные участка соска. Извлекать сосок необходимо под защитой пальца.
Если трещина не заживает в течение нескольких дней, кормление из больной груди прекращают, пока трещина не заживет. Обычно это происходит за 3-4 дня. Больную грудь обязательно сцеживают. Пока ребенка не прикладывают к груди, можно обрабатывать сосок бриллиантовым зеленым или специальными мазями (гелями) - солкосерилом, актовегином.
После перерыва возвращаются к прикладыванию ребенка к груди, в первое время лучше использовать больную грудь как дополнение к кормлению из здоровой.
Кандидозная инфекция сосков. Если у матери имеются симптомы кандидозной инфекции, следует провести ее лечение (полость рта ребенка и соски матери обрабатывают раствором генцианвиолета, суспензией нистатина).
Проблемы груди. Частыми проблемами в период кормления являются нагрубание груди, закупорка млечного протока, затруднение выделения молока из груди, самопроизвольное истечение молока и др.
Физиологическое нагрубание груди. Через несколько дней после родов, обычно на 3-5-й день, реже позднее, у женщин «прибывает» молоко. Грудь становится тугой, твердой, в ряде случаев бугристой. В отличие от патологического нагрубания молоко хорошо течет из груди.
Тактика помощи матери. Чтобы ослабить напряжение молочных желез, необходимо увеличить количество кормлений. Иногда достаточно сцедить небольшое количество молока, чтобы грудь стала мягче. Если ребенок не может эффективно сосать грудь, мать должна после кормления сцеживать молоко.
Патологическое нагрубание груди. В случае патологического нагрубания ухудшается циркуляция крови и лимфоотток в молочной железе. Причиной этого состояния является позднее прикладывание ребенка к груди, неправильная техника прикладывания, короткие и редкие кормления ребенка, отсутствие ночных кормлений, большое количество молока у матери. Грудь становится отечной, плотной, болезненной, кожа груди нередко гиперемирована. Повышается температура тела. Молоко плохо течет из груди, кормления затруднены.
Тактика помощи матери. Чтобы освободить грудь от молока, следует часто кормить ребенка, соблюдать технику кормления, менять позицию ребенка у груди, ограничить питье матери. Перед кормлением необходимо стимулировать рефлекс окситоцина. После кормления для уменьшения отечности на грудь накладывается холодный компресс. Иногда назначается внутримышечно окситоцин или питуитрин, они вызывают усиленное сокращение альвеол, что позволяет ребенку хорошо опорожнить молочную железу. Окситоцин (питуитрин) применяется 2 раза в день, непосредственно перед кормлением ребенка, так как через 6-8 мин после введения препарат разрушается.
Закупорка млечного протока. Развивается при блокировании протока сгустком молока. Молоко не выделяется из отдельного участка молочной железы или всей груди. Причинами закупорки протока являются редкие кормления, неправильная техника кормления, неэффективное сосание ребенка, давление пальцами на грудь во время кормления, ношение тесного бюстгальтера, большая грудь.
Температура тела остается нормальной. В груди определяется болезненное уплотнение. Кожа над ним гиперемирована. Если молочную железу хорошо не опорожнить, может развиться воспаление молочной железы (лактационный мастит). Тактика помощи матери. Лечение заключается в улучшении оттока молока из пораженного участка груди. Для этого необходимо: чаще кормить ребенка, правильно прикладывать его к груди, во время кормления менять положение ребенка, проводить легкий массаж груди по направлению к соску, не допускать давления пальцев на молочную железу, при большой груди поднимать ее во время кормления, между кормлениями накладывать на грудь теплые компрессы.
Затруднение выделения молока из груди. При этом состоянии молоко вырабатывается в достаточном количестве, но блокируется рефлекс его выделения. Ребенок почти не получает молока, несмотря на то, что правильно сосет грудь. Обычно он отказывается от груди и начинает плакать.
Причинами затруднения выделения молока могут быть: тревожное состояние матери, ее неуверенность в достаточном количестве молока, болезненные кормления, переутомление, болезнь.
Тактика помощи матери. Необходимо объяснить матери причины возникшего затруднения, посоветовать успокоиться, перед кормлением обязательно использовать приемы стимуляции рефлекса окситоцина. Важно ласково разговаривать с ребенком во время подготовки его к кормлению и во время кормления.
Самопроизвольное истечение молока (галакторея). Для устранения данного состояния следует чаще прикладывать ребенка к груди, нормализовать режим дня женщины. Необходимо следить, чтобы прокладки в бюстгальтере были сухими.
Слишком большое количество молока, поступающего быстро. При такой ситуации ребенок захлебывается во время кормления.
Тактика помощи матери. Важно чаще прикладывать ребенка к груди, для кормления выбрать позицию «лежа на спине, ребенок сверху». Можно перед кормлением в течение нескольких минут сцедить молоко, затем приложить ребенка к груди.
Особые случаи. К ним относятся кесарево сечение, болезнь матери, прием матерью лекарственных средств.
Кесарево сечение. Обычно мать может кормить ребенка, как только выйдет из состояния наркоза. В первые несколько дней необходимо помогать ей прикладывать ребенка к груди, найти удобное положение для кормления. Вначале рекомендуется кормить ребенка в положении лежа, затем можно выбрать положение «из-под руки».
Болезнь матери. При острой респираторной инфекции во время кормления и при уходе за ребенком мать должна носить маску. Ребенка необходимо изолировать на время болезни матери в другую комнату. При других заболеваниях тактика индивидуальная.
Прием кормящей матерью лекарственных средств. Большинство лекарственных препаратов попадают в грудное молоко. Их концентрация в молоке и влияние на организм ребенка различны. По действию на мать и ребенка все препараты делятся на три группы:
1) противопоказанные во время кормления грудью (противоопухолевые средства и др.); 2) препараты, требующие временного прекращения грудного вскармливания (радиоактивные средства); 3) препараты, совместимые с кормлением грудью (антибиотики, жаропонижающие и др.) и вызывающие побочные эффекты (тетрациклины, сульфаниламиды, барбитураты, эстрогены и др.). Известно, что гормональные контрацептивы, содержащие эстроген, а также тиазидные диуретики снижают лактацию, поэтому в период кормления грудью необходимо применять другие препараты. Важно избежать максимальной концентрации препарата в молоке во время кормления ребенка, поэтому лекарство следует принимать сразу после кормления или во время него.
Затруднения при вскармливании грудью состороны ребенка.
Отказ ребенка от груди. Наиболее частыми причинами отказа от груди являются болезнь ребенка (ринит, молочница и др.), недостаточное количество молока, слишком большое количество молока (при сосании оно быстро поступает в рот ребенка, он начинает захлебываться, это вызывает страх и приводит к отказу от груди), кормление из бутылочки или сосание пустышек, неправильная техника кормления (давление во время кормления на место травмы от вакуум-аспирации или акушерских щипцов), действие седативных средств, появление нового ухаживающего лица или много помогающих лиц, изменение запаха матери, неприятный вкус молока из-за введения в пищу матери лука, чеснока, пряностей.
Тактика помощи матери. Необходимо установить причину и устранить ее.
«Кажущийся» (нереальный) отказ. Дети в поисках соска могут вертеть головой из стороны в сторону, мать думает, что ребенок отказывается от груди. Это не является реальным отказом, такое поведение ребенка у груди называется «прицельным».
Кормление близнецов. Как правило, у большинства женщин достаточно молока, чтобы кормить двоих детей.
Тактика помощи матери. Необходимо придать матери уверенность в успешном грудном вскармливании, помочь ей выбрать наиболее оптимальное положение близнецов у груди. Можно кормить их одновременно или сначала одного, затем другого. Если один из близнецов слабее, мать должна внимательно относиться к тому, чтобы он получал достаточное количество молока. При необходимости после кормления грудью матери следует сцедить молоко и докормить его.
Слабососущие дети. Чаще слабососущими являются дети с перинатальным повреждением центральной нервной системы, маловесные новорожденные с массой тела при рождении менее 2500 г.
Тактика помощи матери. В зависимости от выраженности у ребенка рефлексов сосания и глотания его прикладывают к груди или кормят сцеженным молоком (с помощью зонда, пипетки, ложки или чашки).
Особое внимание необходимо уделить правильному прикладыванию к груди и позиции при кормлении.
Лучшими позициями является положение, когда мать держит ребенка рукой, противоположной той груди, из которой кормит ребенка, положение из-под руки и вертикальное положение в позе «кенгуру».
Короткая уздечка языка. Эффективное сосание затруднено, так как ребенок не может достаточно выдвинуть язык. При выраженном затруднении сосания производят разрез уздечки.
Расщелина губы и неба. Дефект препятствует возможности создать отрицательное давление в полости рта и прижать ареолу языком к небу. Особые затруднения возникают, если расщелина губы переходит в расщелину неба. Ребенок во время кормления захлебывается, молоко течет через нос.
Тактика помощи матери. При незначительном дефекте необходимо помочь матери и ребенку приспособиться к кормлению, обеспечить ребенку достаточный захват груди. Расщелину закрывают грудью, и ребенок может успешно сосать.
При выраженном дефекте до тех пор, пока ребенок не научится сосать грудь, его кормят сцеженным молоком. К груди ребенка рекомендуется прикладывать в вертикальном положении. С целью устранения порока показано оперативное вмешательство.
Организация введения корригирующих добавок и прикорма в пищевой рацион ребенка. Грудное молоко обеспечивает оптимальные условия развития ребенка до 3-4 мес жизни. В дальнейшем дети нуждаются во введении в пищевой рацион других продуктов питания.
Некоторые продукты - соки, фруктовое пюре, творог, желток, мясной фарш - вводятся в небольших количествах (30-100 г) для коррекции пищи по минеральному, витаминному, углеводному и прочему составу. Их называют корригирующими добавками.
Блюда, целиком заменяющие кормления (овощное пюре, каша, «последующие смеси»), называются прикормами (табл. 15).
Корригирующие добавки. Фруктовый сок (1-я корригирующая добавка) детям, находящимся на естественном вскармливании, обычно назначается в возрасте 3-4 мес. Соки могут приготавливаться из одного вида (моносоки) или нескольких видов (купажированные соки) фруктов или овощей. Табл. 15. Примерная схема естественного вскармливания детей первого года жизни
| Наименование продуктов и блюд | Возраст, мес | Примечание | |||||||
| 0-3 | 4 | 5 | 6 | 7 | 8 | 9 | 9-12 | ||
| Фруктовые соки, мл | - | 5-30 | 40-50 | 50-60 | 60 | 70 | 80 | 90-100 | С 3 |
| Фруктовое пюре, г | - | 5-30 | 40-50 | 50-60 | 60 | 70 | 80 | 90-100 | С 3,5 |
| Творог, г | - | - | - | 10-30 | 40 | 40 | 40 | 50 | С 5 |
| Желток, шт. | - | - | - | - | 0,25 | 0,5 | 0,5 | 0,5 | С 6 |
| Овощное пюре, г | - | - | 10-100 | 150 | 150 | 170 | 180 | 200 | С 4,5-5,5 |
| Молочная каша, г | - | - | - | 50-100 | 150 | 150 | 180 | 200 | С 5,5-6,5 |
| Мясное пюре, г | - | - | - | - | - | 5-30 | 50 | 60-70 | С 7,5-8 |
| «Последующие смеси», кефир и другие молочные продукты, мл | 200 | 200 | 400-600 | С 7,5-8 | |||||
| Хлеб пшеничный, г | - | - | - | - | - | 5 | 5 | 10 | С 7 |
| Сухари, печенье, г | - | - | - | - | 3-5 | 5 | 5 | 10-15 | С 6 |
| Растительное масло, г | - | - | 1-3 | 3 | 3 | 5 | 5 | 6 | С 4,5-5 |
| Сливочное масло, г | - | - | - | 1-4 | 4 | 4 | 5 | 6 | С 5 |
Следует подчеркнуть, что соки начинают давать из одного вида фруктов (для исключения непереносимости), и только после привыкания к нему можно вводить в рацион соки из смешанных фруктов (табл. 16).
Табл.16. Последовательность введения соков
Первым целесообразно назначать яблочный сок из-за его низкой кислотности и невысокой аллергенности. Затем можно вводить в рацион ребенка сливовый, персиковый, черносмородинный, вишневый и другие соки. Апельсиновый, мандариновый, клубничный, томатный соки, принадлежащие к числу продуктов с высокой потенциальной аллергенностью, не следует давать ранее 6-7 мес. Это относится также и к сокам из тропических и других экзотических фруктов (манго, гуава, папайя и др.).
Обычно в первом полугодии детям назначают 30-50 мл сока, во втором - 60-100 мл.
Важно учитывать влияние соков на деятельность ЖКТ: при склонности к запорам нужно давать оранжевые соки - морковный, томатный, апельсиновый; к поносам - яблочный, черничный, черносмородиновый. Виноградный сок до года не дается, так как в нем содержится много углеводов, сбраживание которых приводит к усиленному газообразованию в кишечнике и вызывает кишечную колику.
С учетом неблагоприятной экологической обстановки в Беларуси, нельзя исключить, что плоды, из которых готовят соки в домашних условиях, не окажутся загрязненными остаточными количествами тяжелых металлов, пестицидов, нитратов, радионуклидов. Поэтому в питании детей первого года жизни наиболее целесообразно использовать соки промышленного производства.
В продаже имеются как моносоки, так и смешанные соки из нескольких фруктов и ягод (из яблок, бананов и черной смородины; яблок, манго и ананасов; малины, яблок, вишни и черной смородины и др.), или фруктов и овощей (яблочно-морковный, морковно-апельсиновый и др.), выпускаемые фирмами «ХиПП» (Австрия), «Нутриция» (Нидерланды) и отечественной промышленностью.
Фруктовое пюре (2-я корригирующая добавка) вводят через 2-3 нед после назначения соков, используя тот же ассортимент, по 10 х n г в сутки (где n - число месяцев ребенку). При упорных запорах фруктовые пюре можно назначать с 1-1,5 мес.
Кроме пюре из свежих фруктов, используют пюре консервированные, промышленного изготовления.
Желток (3-я корригирующая добавка) обычно назначают с 6-7 мес, начиная с У и увеличивая количество до У через день, к концу года желток дается ежедневно. Используют только сваренный вкрутую желток.
Творог (4-я корригирующая добавка) здоровым, нормально развивающимся детям назначают не ранее 6-7 мес в количестве не более 25-45 г в день (лучше использовать «Творог-ДМ» для детского питания, выпускаемый отечественной промышленностью).
Мясной фарш (5-я корригирующая добавка) вводят в рацион ребенка с 7-7,5 мес, вначале не более 20-30 г в день, позже - 50-60 г. Его добавляют в овощное пюре. В последнее время говядине предпочитают свинину, мясо кролика, индюшатину, конину как менее аллергизирующие продукты. Вначале рекомендуют давать гомогенизированное мясное пюре для детского питания промышленного производства. В отечественных консервах содержание мяса около 60 %, в зарубежных мясо-растительных - 30 %, растительных - 1015 %. Затем в рацион можно вводить вареное мясо, дважды пропущенное через мясорубку и взбитое миксером или протертое через сито.
Рекомендуется 1 раз в неделю давать печеночное суфле, 2 раза в неделю - рыбный фарш (треска, морской окунь, серебристый хек и др.). Полезны также пюре из субпродуктов (печень, мозги, язык) различной степени измельченности, которые богаты железом, витаминами А, D и группы В, микроэлементами. Детям с анемией и недоношенным мясной фарш можно вводить на 1-2 мес раньше. Мясо с 9-10 мес дают в виде фрикаделек, с 11-12 мес - паровых котлет. В это же время дают хлеб и яблочки кусочками.
Прикорм. По мере роста ребенка грудное молоко даже с введением корригирующих добавок перестает удовлетворять потребности растущего организма в основных пищевых ингредиентах, энергии и особенно в минеральных солях. Ребенок нуждается в дополнительном введении сложных углеводов, балластных веществ в виде клетчатки, необходимых для нормального функционирования желудочно-кишечного тракта. Введение новых видов пищи тренирует жевательный аппарат ребенка и готовит желудочно-кишечный тракт к усвоению необходимых питательных веществ после отнятия от груди. Поэтому независимо от количества молока у матери ребенок с 5,5-6 мес должен получать прикорм.
Прикорм - введение новой пищи, более концентрированной и калорийной, постепенно и последовательно заменяющей кормление грудью. Более раннее введение прикорма (с 4,5 мес) можно рекомендовать при анемии, рахите, упорных срыгиваниях. В жаркое время года, а также при острых заболеваниях ребенка, особенно при кишечных расстройствах, введение прикорма переносится на более поздние сроки - с 6 мес.
К блюдам прикорма относятся овощное пюре, каша, «последующая» молочная смесь, кефир.
Первый прикормом является овощное пюре или молочная каша. Овощное пюре как первый прикорм особенно рекомендуется детям с экссудативно- катаральным диатезом, рахитом, паратрофией, при анемиях, недоношенным. Овощное пюре дается на овощном отваре пополам с молоком. Сначала лучше назначать моноовощное пюре (картофель, капуста), так как оно менее аллергенно. Через 1-2 нед дают разнообразные овощи: морковь, кабачки, свеклу, зеленый горошек, репу (табл. 17). При приготовлении пюре картофель не должен составлять более Уг общего объема блюда, так как он содержит много крахмала и беден кальцием. Хорошо использовать овощные пюре промышленного приготовления.
Табл.17. Последовательность введения овощных блюд
Второй прикорм вводят через 10-14 дней после введения первого.
Если в качестве первого прикорма вводилось овощное пюре, вторым прикормом является каша. Сначала дают 5 % кашу на овощном отваре пополам с молоком. Первыми должны быть каши без глютена (гречневая, кукурузная, рисовая), как менее аллергизирующие, позже (после 10 мес) вводят овсяную и манную (табл. 18). С 6,5-7 мес 5 % кашу постепенно заменяют 8-10 % кашей на цельном коровьем молоке. Рекомендуется готовить смешанные каши из муки различных круп (гречневой, рисовой, кукурузной, овсяной, манной и др.). При склонности к поносам рекомендуют давать рисовую кашу, к запорам - овсяную.
Лучшими кашами для детей первого года, которые выпускает промышленность, считаются каши инстантные, которые не нужно варить и протирать. В муку добавляют теплое молоко и каша готова к применению. Эти каши обогащены витаминами, железом, кальцием.
Кроме того, имеются каши быстрого приготовления («Колосок», «Ядрышко »), которые варят 1-2 мин.
Табл.18. Последовательность введения различных каш
Третий прикорм вводят с 8 мес, им заменяется еще одно кормление грудью. Третьим прикормом являются «последующие смеси» («Алеся-2», «Нутрилон-2» и др.), обогащенные витаминами и микроэлементами, или кефир. Их дают с сухариком или печеньем. Нежелательно в питании детей первого года жизни использовать цельное коровье молоко, так как оно обладает высокой аллергенностью и способно провоцировать диапедезные кишечные кровоизлияния.
Четвертый прикорм вводят с 10 мес в виде «последующей смеси» или кефира.
Пятый прикорм («последующая смесь» или кефир) дается с 11-12 мес и заменяет последнее кормление грудью.
При введении прикорма необходимо соблюдать следующие основные правила.
1. Прикорм вводят здоровому ребенку перед кормлением грудью, т.е. при наиболее сильном пищевом возбуждении ребенка, после кормления грудью новый вид пищи может вызвать «протест».
2. Прикорм дают в теплом виде с ложечки (желательно, чтобы ребенок сидел за специальным детским столом), постепенно, начиная с 1-2 чайных ложек, заменяя полностью прикормом одно кормление в течение 7-10 дней (до 150-180 г).
3. Переход к новому виду прикорма возможен только после того, как ребенок привыкнет к предыдущему (через 10-14 дней после введения предыдущего прикорма).
4. Блюда прикорма должны быть полужидкими, хорошо протертыми, гомогенными (до 6-7 мес), пюреобразными (до 9-10 мес), крупноизмельченными (старше 9 мес), чтобы не вызывать затруднений при глотании. Постепенно, с возрастом, следует переходить к более густой пище (например, заменяя 5 % кашу на 8-10 %), приучая ребенка к жеванию.
5. Любой прикорм требует коррекции белка (0,5 г/кг массы тела на каждый новый прикорм), для чего используют творог, желток, мясной фарш и т.д.
Оценка эффективности вскармливания. Чтобы оценить эффективность вскармливания, используют следующие параметры: длину и массу тела, уровень психомоторного развития, анализ крови (количество эритроцитов, гемоглобина, белка, баланс азота), расчет питания (белки, жиры, углеводы, калории и их соответствие возрастным потребностям ребенка). Вскармливание оценивается как правильное, если состояние и настроение ребенка хорошие, физическое и нервно-психическое развитие соответствуют возрасту, нормальный состав крови, хорошие защитные реакции организма - редкие заболевания острой вирусной инфекцией (не более 2-3 раз в году).
Важен своевременный диагноз недокорма, признаками которого являются:
1) изменение поведения ребенка (беспокоится, плачет, не выдерживает перерывы между кормлениями);
2) уменьшение числа мочеиспусканий (меньше 15 раз в сутки у детей 1-го полугодия жизни и меньше 10 раз - у детей 2-го полугодия);
3) изменение характера стула (в норме 2-3 ± 1 в сутки) - меньше 1-2 раз или совсем нет;
4) уплощение кривой массы тела или задержка нарастания массы тела (табл. 19);
Табл.19. Ежедневная прибавка массы тела
5) уменьшение толщины подкожного жирового слоя на груди, животе, затем - на конечностях;
6) гипохромная (железо- и белководефицитная) анемия;
7) изменения кожи, слизистых оболочек, волос, признаки гиповитаминоза. Отнятие ребенка от груди. По мере уменьшения числа прикладываний
К груди снижается и количество продуцируемого молока у матери. Отлучение ребенка от груди в любом возрасте должно происходить мягко, постепенно, ни в коем случае не сопровождаясь конфликтами между ребенком и матерью.
Не рекомендуется отнимать ребенка от груди в летнее время года, при болезни (лихорадочные состояния, расстройства питания или пищеварения и др.), проведении профилактических прививок, стрессовых ситуациях (переезд на другое место жительства, смена климатических условий, проблемы в семье, приучение к горшку). Необходимо знать, что при резком и раннем переходе ребенка от теплого грудного молока к «неродной» пище он может испытать сильное эмоциональное потрясение.
Угасание лактации наступает на 3-4-й день после отнятия ребенка от груди, для чего на грудные железы накладывают давящую повязку, в течение 2 дней ограничивают количество жидкости.
Рациональное питание детей - важное условие, обеспечивающее правильное физическое и психическое развитие, адекватную имму- нологическую реактивность. Ребёнок первого года жизни испытывает особую потребность в полноценном пищевом рационе в связи с интенсивным ростом, бурным психомоторным развитием и формированием всех органов и систем.
Вскармливание ребёнка первого года жизни
В зависимости от того, получает ли ребёнок материнское молоко и в каком количестве, выделяют три вида вскармливания: естественное, искусственное и смешанное.
ЕСТЕСТВЕННОЕ ВСКАРМЛИВАНИЕ
Естественное вскармливание - питание детей грудного возраста материнским молоком с последующим введением прикорма с 4,5-6 мес. Содержание грудного молока в суточном рационе ребёнка составляет не менее 4/5.
Этот вид вскармливания наиболее физиологичен, так как по количественному и качественному составу грудное молоко оптимально покрывает все потребности ребёнка в белках, жирах, углеводах, витаминах, минеральных солях и т.д. В первые 5 дней после родов из молочной железы родильницы выделяется молозиво, имеющее более высокую энергетическую ценность, чем грудное молоко, секретируемое в последующем. В молозиве больше белков, фосфора, кальция, витаминов А и Е, меньше жиров.
Наиболее важные преимущества грудного молока
По антигенным свойствам грудное молоко (в отличие от коровьего) менее чужеродно для ребёнка. Структура материнского молока, особенно молозива, близка белкам клеток ребёнка.
В грудном молоке преобладают мелкодисперсные белки (альбумины), размеры частиц казеина в несколько раз меньше, чем в коровьем, благодаря чему при створаживании в желудке образуются более нежные, легко перевариваемые хлопья. Состав грудного молока наиболее оптимально соответствует потребностям ребёнка. Общее количество белка в грудном молоке меньше, чем в коровьем. Поэтому при искусственном вскармливании возникает белковая перегрузка.
Грудное молоко (особенно молозиво) богато Ig. IgA играют важную роль в местном иммунитете ЖКТ новорождённых. IgG, попавшие в организм ребёнка, обеспечивают пассивный иммунитет от многих инфекционных заболеваний. Кроме того, грудное молоко содержит факторы специфической и неспецифической резистентности.
Грудное молоко содержит оптимальный набор ферментов, витаминов и других необходимых ребёнку компонентов.
Концентрация жиров в грудном и коровьем молоке практически одинакова, но качественный состав различен: грудное молоко содержит в несколько раз больше полиненасыщенных жирных кислот, служащих необходимыми компонентами фосфолипидов и входящих в состав клеточных мембран. Расщепление жира в желудке у грудных детей начинается под влиянием липазы грудного молока.
Грудное молоко содержит большое количество углеводов (β-лактозы), в состав коровьего входит α-лактоза. β-Лактоза медленнее всасывается в кишечнике ребёнка, поэтому достигает толстой кишки, где вместе с олигоаминосахаридами стимулирует рост нормальной флоры (преимущественно бифидобактерий), подавляющей размножение патогенных микроорганизмов и кишечной палочки.
Грудное молоко богато различными ферментами: амилазой, трипсином, липазой (липазы в грудном молоке больше, чем в коровьем, почти в 15 раз, а амилазы - в 100 раз). Это компенсирует временную низкую активность ферментов у ребёнка и обеспечивает усвоение довольно большого объёма пищи.
Концентрация кальция и фосфора в грудном молоке ниже, чем в коровьем, но их соотношение наиболее физиологично для грудного ребёнка, усваиваются они намного лучше. Поэтому у детей, находящихся на естественном вскармливании, рахит развивается реже. Содержание таких элементов, как натрий, магний, хлор, железо, медь, цинк, кобальт, сера и селен, в грудном молоке оптимально и соответствует потребностям ребёнка.
При естественном вскармливании формируется психологическая связь между матерью и ребёнком, развиваются родительские чувства. Таким образом, отказ от естественного вскармливания - грубое
нарушение сложившейся в эволюции биологической цепи «беремен-
ность-роды-лактация». Грудное молоко - «золотой стандарт» питания младенца.
Гипогалактия
Основная причина отказа от естественного вскармливания - гипогалактия, т.е. секреторная недостаточность молочных желёз. Выделяют первичную и вторичную гипогалактию.
Первичная гипогалактия развивается вследствие нейроэндокринных нарушений, её наблюдают у 5-8% женщин.
В подавляющем большинстве случаев гипогалактия бывает вторичной, развившейся из-за отрицательного воздействия на организм матери комплекса биологических, медицинских, социальных, психологических и экономических факторов. Ведущая роль принадлежит социальным факторам и причинам ятрогенного характера.
По данным ВОЗ, только 1% женщин не способны кормить детей грудью. В нашей стране более 10% матерей не кормят ребёнка грудью с рождения. К 6 мес на естественном вскармливании остаются менее трети детей, причём около 66% матерей начинают самостоятельно вводить докорм с 2 нед жизни ребёнка. Основные причины гипогалактии следующие.
Недостаточная мотивация кормления грудью у беременной.
Для активной пропаганды естественного вскармливания необходимо тесное сотрудничество акушерской и педиатрической служб. Следует воспитывать положительную мотивацию грудного вскармливания среди беременных. Родителям необходимо знать о преимуществах естественного вскармливания для ребёнка и благоприятном влиянии его на здоровье женщины. Не следует забывать и о контрацептивном эффекте грудного вскармливания, что связано с ингибирующим действием пролактина на овуляцию. При лактационной аменорее и исключительно грудном вскармливании риск забеременеть в первые 6 мес после родов составляет 2-5%. Контрацептивное действие грудного вскармливания уменьшается при более редком прикладывании ребёнка к груди.
Нередко у женщин возникают «лактационные кризы», обычная их периодичность - около 1,5 мес, длительность - 3-4 дня (реже 6-8 дней). В это время необходимо увеличить число кормлений. Недопустимо сразу же докармливать смесями.
Иногда даже при достаточном наполнении молочных желёз может возникнуть «голодное» беспокойство ребёнка из-за ступен- чатого увеличения его энергетической потребности в силу роста
двигательной активности. Это наиболее типично в 3, 6 нед, 3, 7, 11 и 12 мес. Как правило, в большинстве случаев повышенная сосательная активность ребёнка приводит к увеличению объёма лактации.
Даже в жаркую погоду не нужно поить ребёнка водой - грудное молоко на 80% состоит из воды и поэтому утолит его жажду. При допаивании у него возникает ложное чувство насыщения, что угнетает сосательный рефлекс.
Нарушение режима дня кормящей женщины (чрезмерная физическая и психическая нагрузка, недостаточный сон) снижают лактацию.
Прочие причины (нарушение режима питания, различные заболевания, возраст кормящей женщины) играют незначительную роль в развитии гипогалактии.
Питание кормящей матери больше влияет на качественный состав молока, чем на его количество.
Заболевания матери угнетают лактацию. Однако, если женщина ещё во время беременности была настроена на кормление гру- дью, лактация у неё нередко сохраняется на удовлетворительном уровне.
Во всех странах реже всего кормят грудью слишком молодые и пожилые матери. У пожилых это объясняют биологическими причинами, у молодых - социальными и психологическими (отсутствие планирования семьи, часто случайное зачатие, отсутствие настроя на кормление грудью во время беременности и т.д.).
Коррекция гипогалактии. Необходимо перевести ребёнка на более частое кормление. Для стимуляции лактации можно назначить матери специализированные продукты, никотиновую кислроту, витамин Е, УФО, УВЧ, ультразвук, иглоукалывание, компрессы из махровой ткани, смоченной горячей водой, на молочные железы. Эффективен массаж молочной железы перед кормлением (продольные движения от основания железы к соску). Также применяют фитотерапию. Следует, впрочем, учитывать, что ЛС оказывают меньший эффект, чем методы физиологической стимуляции лактации.
Расчёт необходимого объёма пищи
Расчёт проводят, как правило, только при искусственном вскармливании и введении прикорма. Наиболее простой способ подсчёта суточного количества молока, необходимого новорождённому в первые 9 дней жизни, следующий: его возраст (в днях) умножают на 70 (при массе тела менее 3200 г) или на 80 (при массе тела более 3200 г). С 10-го по 14-й день необходимый суточный объём молока остаётся неизменным (как для 9-дневного ребёнка).
С 2-недельного возраста необходимое количество молока вычисляют с учётом суточной потребности в энергии (в калориях) на килограмм массы тела или объёмным методом, когда необходимый объём пищи составляет определённую долю массы тела ребёнка.
Калорийный (энергетический) способ расчёта: в 1-ю и 2-ю четверти первого года жизни ребёнку необходимо 115 ккал/кг/сут, в 3-ю - 110 ккал/кг/сут, в 4-ю - 100 ккал/кг/сут. Зная возраст и массу тела ребёнка, рассчитывают количество молока, необходимого ребёнку в сутки (X). Например, ребёнок в возрасте 1 мес имеет массу тела 4 кг и, следовательно, нуждается в 460 ккал/сут; 1 л грудного молока и большинство смесей содержит около 700 ккал, следовательно:
X = (460 x 1000) + 700 = 660 мл
Эксперты ВОЗ считают, что в современных рекомендациях энергетическая потребность грудного ребёнка в энергии, возможно, завышена на 15-30%, особенно после 3 мес жизни. По их данным, в возрасте 4-10 мес потребление энергии на 1 кг массы тела должно составлять 95-100 ккал.
Объёмный способ расчёта (табл. 3-1) более прост, но менее точен. Например, ребёнку в возрасте 1 мес с массой тела 4 кг необходимо 600 мл грудного молока в сутки (1/5 от 4 кг), т.е. нет полного совпадения с расчётом по калорийности. Все варианты расчёта позволяют лишь приблизительно определить необходимый объём питания. Суточный объём пищи детей первого года жизни не должен превышать 1000-1100 мл (не учитывают соки и фруктовое пюре).
Качественный состав пищи
Соотношение между основными пищевыми ингредиентами (белками, жирами, углеводами) до введения прикорма должно составлять 1:3:6, после введения прикорма - 1:2:4. До 4-6 мес потребность в белках составляет 2-2,5 г/кг, жирах - 6,5 г/кг, углеводах - 13 г/кг, а после введения прикорма соответственно 3-3,5 г/кг, 6-6,5 г/кг и 13 г/кг.
Режим питания
Режим питания устанавливают в зависимости от возраста ребён- ка, его индивидуальных особенностей и количества молока у матери. В первые 3-4 мес жизни здоровых доношенных детей кормят 7 раз в сутки, т.е. каждые 3 ч с 6-часовым ночным перерывом (это правило касается преимущественно детей, находящихся на искусственном вскармливании). Если ребёнок выдерживает более длительные перерывы между кормлениями, его переводят на 6-разовое и 5-разовое кормление. С 4,5-5 мес большинство детей кормят 5 раз в сутки, пос- ле 9 мес - 4-5 раз в сутки.
Прикорм
К 4-6 мес жизни кормление только грудным молоком уже не может удовлетворить потребности организма ребёнка в питательных веществах, поэтому с этого возраста начинают вводить прикорм (табл. 3-2).
Таблица 3-2. Сроки введения и виды прикорма
Прикорм - введение новой пищи, более концентрированной, постепенно и последовательно заменяющей одно грудное кормление. Прикорм необходим:
Для покрытия возникающего к этому возрасту из-за бурного роста дефицита энергии, белков, жиров, микронутриентов;
Для введения в питание растительного белка, жирных кислот, растительных масел, различных углеводов, которых мало в молочных продуктах;
Для приёма более плотной пищи, необходимой для дальнейшего развития ЖКТ ребёнка.
К блюдам прикорма относят соки, фруктовое и овощное пюре, каши, творог, желток, мясное пюре, мясорастительные консервы, ке- фир, коровье молоко.
Главное правило прикорма - использовать блюда промышленного изготовления. Они гарантируют качество и безопасность для грудного ребёнка в условиях неблагоприятной экологической обстановки. Их достоинством является гомогенизация (приготовление под давлением 200 атм), что позволяет измельчить пищевые волокна и значительно
увеличить поверхность контакта пищевых частиц с ферментами и тем самым ускорить переваривание пищевых веществ, длительный срок хранения, обеспечение потребности детей в широком ассортименте различных продуктов в течение всего года независимо от сезона, быстрота приготовления, и, самое главное, они обогащены всеми необходимыми для бурно растущего организма ребёнка микронутриентами. Как правило, дети с аллергической настроенностью переносят их лучше, чем продукты домашнего изготовления.
В нашей стране традиционно рекомендуют начинать прикорм с яблочного сока после 3 мес. Остальные соки вводят позже, не ранее 4-6 мес (суточный объём сока - возраст в мес, умноженный на 10). Рекомендации по назначению соков и фруктовых пюре при достаточной лактации у матери, её полноценном питании (в первую очередь речь идёт о приёме ею витаминно-минерального комплекса), неустойчивом стуле ребёнка, его аллергической настроенности не должны быть излишне категоричными. Соки прежде всего в данном возрасте следует рассматривать не как поставщик питательных веществ, а как стимулятор деятельности ЖКТ. Вполне допустимо их более позднее введение. В начале введения прикорма грудное молоко остаётся главным источником не только энергии, пищевых веществ, но и жидкости. В этот период никакие другие жидкости не нужны. В некоторых странах педиатры рекомендуют вводить соки в то время, когда ребёнок начинает получать мясо (не ранее 6 мес). Если мать готовит соки самостоятельно, их лучше разводить водой в соотношении 1:1. Но соки домашнего изготовления покрывают всего несколько процентов потребности ребёнка в витаминах.
Фруктовое пюре назначают через 2-3 нед после введения соков (объём такой же, как и для соков). Соки и фруктовое пюре дают непосредственно до или после кормления, иногда в промежутках между ними.
С 4,5-6 мес вводят овощное пюре или кашу. Обычно начинают с овощного пюре. Для снижения риска аллергизации вначале ребён- ку дают пюре, приготовленное из одного вида овощей (кабачок, тыква, капуста цветная, брокколи, морковь, позднее - картофель, шпинат, зелёная фасоль, свёкла, зеленый горошек), с постепенным переходом к смеси овощей. Суточный объём - 100 г. При склонности к запорам, избыточной массе тела можно увеличить суточную дозу овощного пюре до 200 г (в один или два приёма). Овощные пюре промышленного изготовления в зависимости от степени измельчения бывают 1-й ступени - гомогенизированные (для детей до 5 мес); 2-й ступени - в виде пюре (для детей 6-
9 мес); 3-й ступени - крупноизмельчённые (для детей 9-12 мес). Через 3-4 недели назначают молочную кашу - гречневую, ку- курузную, рисовую на основе молочных адаптированных смесей. Для разведения безмолочных каш лучше использовать грудное молоко или адаптированную смесь, а не цельное коровье молоко. Суточный объём каши - приблизительно 200 г. Такие каши, как овсяная, ячменная, манная, вводят позже, поскольку в этих крупах содержится глютен, который не всегда хорошо переносится грудными детьми. Если у ребёнка недостаточная масса тела, неустойчивый стул, склонность к срыгиваниям, лучше начать не с овощного пюре, а с молочных каш.
Творог вводят детям с 6-7 мес в количестве 10-50 г. Вначале его смешивают с небольшим количеством грудного молока. Предпочтительнее использовать фруктовые или фруктово-овощные пюре с творогом.
Масло (растительное, сливочное, топлёное) добавляют в блюда прикорма домашнего приготовления с 5-6 мес по 3-6 г в день. К овощным пюре и кашам промышленного производства масло не добавляют.
Мясо рекомендуют вводить с 7 мес, вначале в виде мясорастительных консервов (содержание мяса - приблизительно 10%); позднее можно вводить чисто мясные консервы (пюре на разной основе - 100-200 г в день, чисто мясные пюре - 60-70 г). Мясные бульоны для питания детей грудного возраста не используют.
Рыбные консервы (с овощами, кашей) вводят с 8-9 мес 1-2 раза в неделю вместо мясного прикорма.
Детские сухарики, галеты, печенье, обогащённые микронутриентами, в меню ребёнка вводят с 8 мес.
В настоящее время не рекомендуют использовать для питания детей грудного возраста цельное коровье/козье молоко. Вместо него желательно использовать специальное детское молоко, обогащённое микронутриентами, или частично адаптированные молочные смеси («переходные» смеси), в которых уменьшено количество белка и оптимизирован состав жирных кислот.
Ошибки при естественном вскармливании
При естественном вскармливании наиболее распространены следующие ошибки.
Позднее первое прикладывание к груди.
Излишняя регламентация грудного вскармливания.
Прекращение грудного вскармливания при транзиторной лактазной недостаточности.
Прекращение грудного вскармливания из-за приёма матерью любых лекарственных средств.
Отказ от кормления из здоровой груди при мастите.
ИСКУССТВЕННОЕ ВСКАРМЛИВАНИЕ
Искусственным называют вскармливание детей грудного возраста заменителями грудного молока - специальными смесями, приготовленными чаще всего из коровьего молока.
В настоящее время при искусственном и смешанном вскармливании рекомендуется использование адаптированных молочных смесей, максимально приближенных по составу к грудному молоку. Предварительная обработка коровьего молока для получения адаптированных смесей направлена в первую очередь на снижение содержания в нём белка. В смесях по сравнению с необработанным коровьим молоком увеличено количество незаменимых жирных кислот, витаминов, микроэлементов. Пищевая ценность адаптированных смесей приближается к женскому молоку, поэтому правила вскармливания ими близки к таковым при кормлении грудью (тот же расчёт по энер- гетической ценности, то же количество кормлений в сутки, те же сроки введения прикорма).
Молочные смеси подразделяются на «начальные» или «стартовые», предназначенные для вскармливания детей первых 4-6 мес жизни и «последующие» - для детей 2-го полугодия жизни. Существуют также смеси, которые могут использоваться на протяжении всего 1-го года жизни ребёнка.
Лечебные смеси
В последние годы появились смеси для лечебного питания. Основа их может быть разной - молоко, соя, гидролизаты белка. Их условно можно разделить на профилактические, лечебно-профилактические и лечебные.
Профилактические смеси применяют при лёгких формах пищевой аллергии. К ним относят смеси на козьем молоке, которое в значи-
тельной степени сходно с коровьим, но отличается по антигенной структуре. При отсутствии эффекта от смесей на козьем молоке или при их недоступности используют адаптированные кисломолочные смеси, которыми рекомендуют заменять не более 50% суточного объёма пищи. Кисломолочные смеси обладают меньшим аллергизирующим действием (по сравнению с пресными смесями), кроме того, они оказывают антиинфекционное действие, нормализуют моторику кишечника и стул ребёнка. Тем не менее кисломолочные продукты раздражают слизистую ЖКТ, поэтому в первые дни жизни, особенно у недоношенных, они могут вызывать эзофагит и усиливать срыгивания. Если ребёнку с пищевой аллергией 50% суточного объёма пищи заменили адаптированными кисломолочными смесями, то оставшиеся 50% лучше давать в виде физиологических пресных молочных смесей. При недостаточном эффекте от такого вида вскармливания можно перевести ребёнка временно только на кисломолочные продукты. При использовании кисломолочных смесей происходит частичное удаление белка коровьего молока из рациона ребёнка. Однако при более выраженной пищевой аллергии этого недостаточно. В этих ситуациях применяют лечебно-профилактические смеси. К ним относят безмолочные смеси на основе соевого белка (соевые смеси), а также специальные продукты на основе гидролизата молочного белка с низкой (частичной) степенью гидролиза. Несмотря на то что соевые смеси используют более 60 лет и каких-либо неблагоприятных последствий от их применения не зарегистрировано, следует учитывать, что соевый белок - растительный. Между тем на долю белков животного происхождения у детей первого года жизни должно приходиться не менее 90% от их общего количества. В настоящее время соевые смеси назначают не ранее 5-6 мес. По всей видимости, при пищевой аллергии и отсутствии эффекта от кисломолочных смесей лучше сразу переходить к смесям на основе гидролизата белка со слабой степенью гидролиза. При приёме этих смесей положительная динамика при среднетяжёлых формах пищевой аллергии наступает у 90% детей уже через 2-3 нед от начала их применения. Нередко рекомендуют использовать эти смеси длительно, не менее 3-6, иногда до 9 мес, тем не менее с учётом низкого содержания в них цельного животного белка целесообразно постепенно, но как можно раньше переходить на кисломолочные, а в дальнейшем и пресные физиологические смеси. Смеси с частичным гидролизом белка можно применять также для профилактики пищевой аллергии при переводе на смешанное или искусственное вскармливание детей из группы высокого риска с отягощённым аллергическим анамнезом.
При тяжёлых формах пищевой аллергии и отсутствии эффекта от применения вышеназванных смесей следует использовать смеси на основе высокой степени гидролиза (т.е. полного расщепления) белка. Эффект от них наступает, как правило, очень быстро, так как они практически лишены аллергенных свойств. В то же время в этих смесях практически нет цельного белка, длительное отсутствие которого у грудного ребёнка может привести к запаздыванию развития нервной системы. Они имеют горьковатый вкус, и некоторые дети отказываются от их приёма. Кроме того, отсутствие аллергенов в смесях на основе высокой степени гидролиза белка препятствует формированию пищевой толерантности у ребёнка, что не способствует снижению сенсибилизации и в дальнейшем. Наконец, они очень дороги. Поэтому после исчезновения симптомов заболевания нужно постепенно переводить ребёнка на лечебно-профилактические, затем профилактические и, наконец, физиологические смеси.
Ошибки при искусственном вскармливании
Слишком частые изменения в пище (замена одной смеси на другую).
Перевод ребёнка на другую смесь при малейшем ухудшении стула.
Назначение кисломолочных смесей в большом количестве, особенно недоношенным в первые дни жизни.
Перевод на лечебные (соевые, на основе гидролизата белка) смеси при незначительных проявлениях аллергии.
СМЕШАННОЕ ВСКАРМЛИВАНИЕ
При недостаточности молока у матери вводят докорм теми же молочными смесями, что и при искусственном вскармливании. Сначала ребёнку дают грудь и только после полного её опорожнения докармливают смесью. С целью сохранения лактации ребёнка прикладывают к груди чаще. Чередование кормлений грудью и смесями нежелательно, так как это приводит к снижению лактации и затруднению переваривания продуктов коровьего молока. Вводить докорм рекомендуют через соску с небольшим отверстием, так как при свободном поступлении докорма из бутылочки ребёнок может отказаться от груди. Как и при искусственном вскармливании, потребность ребёнка в калориях, белках, жирах, углеводах, сроки введения прикорма зависят от вида молочных смесей, используемых при докорме.
Питание детей старше года
У детей после 1 года увеличивается ёмкость желудка, активно функционируют все слюнные железы, развивается жевательный аппарат.
К 2 годам появляются коренные зубы, что позволяет вводить в рацион ребёнка пищу, требующую пережёвывания. Процесс жевания сложен, и не все дети сразу привыкают к твёрдой пище кусочками и хоро- шо жуют, особенно те из них, кто на первом году длительно получал очень жидкую пищу. Для того чтобы приучить ребёнка к процессу жевания, следует постепенно и последовательно включать в его рацион всё более густые блюда. Дифференцировка тканей печени и поджелудочной железы в раннем возрасте ещё не закончена, что требует должного подбора продуктов и их соответствующей кулинарной обработки. В возрасте от 1 до 1,5 лет пищу готовят в протёртом виде, затем постепенно включают блюда с более густой консистенцией. Блюда промышленного изготовления предпочтительнее.
Потребность в белках с возрастом изменяется. Количество белков для детей в возрасте от 1 года до 3 лет должно составлять 3,5- 4 г/кг/сут, от 12 до 15 лет - 2-2,5 г/кг/сут. Отклонения в ту или иную сторону неблагоприятно отражаются на состоянии ребёнка. Недостаток белков в пище приводит к задержке физического и психического развития, снижению иммунитета, нарушению эритропоэза. Избыточное поступление белков с пищей приводит к напряжён- ной работе пищеварительного тракта, повышает интенсивность процессов обмена, увеличивает нагрузку на почки.
Дети нуждаются не только в оптимальном количестве, но и в качественной полноценности белков, поэтому в сбалансированных пищевых рационах необходимо использовать различный по аминокислотному составу белок животного и растительного происхождения. Количество животных белков в пище у детей от 1 до 3 лет должно составлять 75%, от 7 лет и старше - 50%. Широко используют мясо и мясные продукты, которые содержат полноценные белки и жиры, в основном те же сорта, что и у грудных детей (свинина, мясо птицы, кролика, конина). При отсутствии аллергических реакций - телятина, говядина. Детям до 3 лет рекомендуют нежирные сорта рыб - треска, хек, судак, морской окунь.
Жиры покрывают около 40-50% всей энергетической потребности, из них не менее 10-15% должно приходиться на долю растительных жиров, так как жиры, образующиеся в организме из углеводов и белков, как и животный жир, поступающий с пищей, состоят преимущественно из насыщенных жирных кислот. Полиненасыщенные жирные кислоты необходимы для созревания и функционирования центральной нервной системы, повышения иммунитета.
Углеводы выполняют в основном энергетические, в меньшей степени пластические функции. Ими обеспечивается около 55% энергетических затрат.
Для детского питания незаменимы молоко и молочные продукты. На втором году жизни вместо цельного коровьего молока целесооб- разно использовать частично адаптированные молочные смеси или специальное детское молоко, обогащённое витаминами и микроэлементами. Необходимое суточное количество молочных продуктов для детей 1-3 лет - 600 мл, в более старшем возрасте - 500 мл. К молочным продуктам с высоким содержанием белка относят творог и сыр. Детям до 1,5-2 лет сыр лучше давать в протёртом виде.
В набор продуктов для детского питания необходимо включать широкий ассортимент круп (гречневую, рисовую, кукурузную, овсяную, манную). Целесообразно сочетание гречневой крупы (ядрицы) с молоком, так как при этом аминокислотный состав оптимален.
Добавление сахара ко многим видам пищи улучшает её вкус. Сахар - источник углеводов. Однако избыток сахара вреден для детей. Из сладостей лучше рекомендовать варенье, мармелад, печенье, мёд.
Овощи, фрукты, зелень имеют особое значение в питании детей. Большинство плодов и овощей содержит мало белка и незаменимых аминокислот, но при их употреблении значительно лучше усваиваются белки других продуктов. Например, усвояемость белка мяса, хлеба, круп без овощей составляет 70%, а при использовании последних -
85%.
Потребность ребёнка в минеральных веществах и витаминах обычно бывает удовлетворена пищевыми продуктами, если их ассортимент достаточно разнообразен. Вегетарианство, особенно строгое, т.е. с исключением молочных продуктов, заметно ухудшает состав микроэлементов.
Режим питания детей старше года
До 1,5 лет ребёнок питается 4-5 раз в день, а после этого - 4 раза в день. Для сохранения аппетита и лучшего усвоения необходимо соблюдать определённые часы приёма пищи. В промежутках между ними ребёнка не следует подкармливать, особенно сладостями. Если он не может дождаться установленного времени кормления, можно дать несладкие сорта свежих фруктов и овощей. Детям с пониженным аппетитом за 10-15 мин до еды можно выпить 1/4-1/2 стакана простой воды комнатной температуры. Она обладает выраженным сокогонным эффектом.
Важно правильно распределить пищевой рацион по энергетической ценности, учитывая, с одной стороны, необходимую длительность насыщения, с другой - допустимую нагрузку на ЖКТ. В каждое корм-
ление необходимо включать энергетически ценные продукты (яйцо, творог, сыр или мясо), а также содержащие балластные вещества блюда из круп и овощей (табл. 3-3).
У детей дошкольного возраста завтрак должен содержать 25% суточной энергетической ценности и состоять из каши, сваренной на молоке, яйца или сыра, хлеба с маслом, чая или кофе с молоком. Такой завтрак обеспечивает необходимую длительность чувства насыщения, сравнительно лёгкое усвоение и появление аппетита ко времени следующего приёма пищи. На обед приходится 35% суточной энергетической потребности. Рекомендуют супы, мясо или рыбу с гарниром. На ужин и полдник (40% энергетической потребности) включают овощные блюда, творог, молоко, печёные изделия.
Таблица 3-3. Примерное меню для детей от 1 года до 3 лет

Для детей школьного возраста режим питания изменяют с учётом повышенной затраты энергии в первую половину дня. Именно у этих детей наиболее заметны нарушения пищевого статуса - дефицит животных белков, полиненасыщенных жирных кислот, большинства микроэлементов на фоне избыточного поступления животных жиров. Школьники едят мало свежих овощей, фруктов, молочных продуктов (менее 50% нормы). В это же время у детей и подростков в периоде
ускоренного роста и полового созревания повышается потребность организма в основных пищевых ингредиентах. Недостаток белков и микроэлементов приводит к снижению иммунитета, дефициту массы тела, низкорослости, отставанию в учёбе. Дети должны получать дополнительный горячий завтрак в школе. Энергетическую ценность их пищевого рациона в течение дня распределяют следующим образом: первый завтрак - 25%, второй - 20%, обед - 35%, ужин - 20%.
Что такое естественное вскармливание и чем оно так полезно? Под данным определением обычно имеют в виду кормление грудью. Оно должно начаться с первых часов жизни ребенка. А продолжается естественное вскармливание детей до 1 года как минимум, лучше до 1,5-2 лет , или даже более, по рекомендации Всемирной Организации здравоохранения.
Молочные железы женщины начинают готовиться к ГВ еще во время беременности. Если сделать УЗИ желез в третьем триместре, то это явно будет видно на экране. Железистой ткани будет очень много. Другим явным признаком подготовки организма является появление молозива из сосков. Оно может выделяться в большом количестве самопроизвольно или появляться только при легком надавливании. Но есть оно или нет, от этого в будущем количество молока не зависит совершенно. И врачи, во избежание занесения в млечные протоки инфекционных возбудителей, не советуют надавливать на соски и совершать с ними какие-то бы то ни было манипуляции.
Естественное или грудное вскармливание новорожденных: начало пути
Если мама рожает естественным путем доношенного ребенка и в ходе родов не возникает серьезных проблем, врач или акушерка должны положить малыша маме на живот сразу после его рождения. До мытья, закапывания капель в глазки и измерений. Малыш лежит у мамы на животе, ближе к груди, а сверху они накрыты чистой простыней. Так лежать они могут до 2 часов в родзале. Но на практике часто оказывается порядка получаса. И в течение этого времени, если малыш сам не добрался до ареолы, не взял сосок в рот, медсестра должна помочь ему начать сосать. Первые полученные капли материнского молозива бесценны. Именно они дают малышу крепкий иммунитет на ближайшие месяцы.
Далее, маму и малыша переводят в послеродовую палату. Консультанты по естественному вскармливанию советуют им находиться в одной палате, причем и день, и ночь. Это позволит маме кормить ребенка так часто, как он того будет требовать. Это поспособствует налаживанию у них тесной психологической связи, ребенку будет полезно для здоровья молозиво, и с лактацией проблем не возникнет: не будет болезненного прихода грудного молока на смену молозива и застойных явлений в молочных железах.
Как правильно кормить малыша грудью? В период новорожденности не реже 1 раза в 2 часа, при ночном перерыве не более 4 часов. Пока есть только молозиво, желательно кормить обеими молочными железами, по 15 минут каждой. Детки есть разные. Кто-то высасывает нужное количество молозива или молока за 5 минут и потом мирно засыпает. А кто-то может висеть на груди часами, сосет очень медленно, подремывая. Со вторыми обычно возникают проблемы. Мамочки не могут от них оторваться. А если пытаются наладить какой-то график, не держать постоянно у груди ребенка, тот плохо набирает в весе, недоедает. Это не простое время для семьи, молока у мамы может становиться меньше, из-за чего вводится смешанное или искусственное вскармливание . Чтобы сохранить лактацию, нужно стараться будить ребенка во время кормления. Например, легонько потрепать за щечку, вытащить сосок изо рта или отнести подмыть. Обычно ко второму месяцу жизни ребенок спит меньше и при кормлении ведет себя активно. Важно к этому времени не перейти на смесь и сохранить ГВ.
Возможные трудности с естественным вскармливанием
Помимо лениво сосущих малышей, о которых мы писали ранее, есть очень активно сосущие. И с ними проблем бывает не меньше. У многих деток сразу не получается правильно брать грудь. И они кусают деснами сосок матери. В результате боль, трещины, а то и мастит. Чтобы такого не произошло, через боль кормить не нужно. Обязательное правило - давать ребенку сосок вместе с ареолой, погружать их ему в ротик как можно дальше. Если ощущается боль, необходимо просунуть свой палец в уголок рта ребенка и вытащить сосок, после чего дать его заново. Терпеть не следует.
Если ребенок плачет во время сосания груди, поджимает ножки - это он не от голода, а от кишечных колик . Очень распространенное явление среди детей первых четырех месяцев жизни. Кроме того, колики возникают из-за заглатывания большого количества воздуха при кормлении. Если вы заметили такую симптоматику у своего ребенка, прекратите кормление и приложите к животику ребенка теплую пеленку, сделайте массаж по часовой стрелке вокруг пупка. Только после того, как приступ пройдет, продолжите кормление. Можно поносить ребенка вертикально, столбиком, если проблема в проглоченном воздухе, это поможет ему быстрее выйти из желудка и не повлечет срыгивания молоком.
Еще одна проблема, которую в первый год жизни новорожденного ребенка грудное вскармливание несет - это аллергические реакции, вызванные погрешностями в питании мамы. С роддома мамочек учат, что потенциальные аллергены употреблять не следует. И в первую очередь это касается красных и оранжевых овощей и фруктов. Хотя аллергию чаще дает белок коровьего молока. Очень много его в цельном коровьем молоке, поэтому при лактации его пить не советуют, только использовать в небольших количествах при приготовлении пищи. А пить лучше кисломолочные напитки. Также не следует употреблять много курицы, пшеницы (там глютен). Вообще, никакого продукта не стоит кушать слишком много. Пусть питание будет разнообразным.
Иногда сложности вызывает введение прикорма при естественном вскармливании . Если мамочка кормит грудью по требованию, то ребенок еще долгое время будет плохо кушать твердую пищу. Проблемы с едой возникают даже у деток после года, с удовольствием кушающих мамино молочко. Здесь нужно быть настойчивыми, но в меру. После года очень хорошие результаты дает пример старшего ребенка, с удовольствием кушающего «взрослую» пищу.
Дети, длительное время получающие грудное молоко, часто испытывают сложности с жеванием. Этому тоже нужно учить. Причем желательно с раннего возраста, месяцев с 8, когда можно давать посасывать сушки. Чуть позднее - детское печенье. Постепенно добавлять в пюреобразную пищу маленькие кусочки. К году желательно не использовать блендер при приготовлении детских блюд.
Преимущества естественного вскармливания
Их очень много. Основные из них.
1. Экономичность. Упаковка самой недорогой смеси стоит порядка 200 рублей. При искусственном вскармливании ее хватает в среднем на 3 дня… Это значит, что нужно минимум 2000 рублей ежемесячно тратить на смесь. Но иногда требуется кормить ребенка смесями лечебными или высокоадаптированными, гипоаллергенными, они стоят в разы дороже. По 500-800 рублей за 1 упаковку.
2. Идеальный состав. Грудное молоко быстро переваривается и он него никогда не болит животик у ребенка, если мама не нарушает специальную диету. Естественное - это физиологическое вскармливание ребенка. Идеальное для его организма.
3. Повышение иммунитета. Такими свойствами обладает и молозиво, и зрелое грудное молоко. Особенно эффективно защита работает в первые шесть месяцев жизни ребенка.
4. Снижение риска кишечных инфекций. Достоверно известно, что естественное и искусственное вскармливание отличаются этим свойством. Искусственникам подхватить «кишечку» очень просто.
5. Удобство. Не нужно стерилизовать бутылочки, соски, брать их с собой при отлучении из дома и т. д.
Естественное вскармливание – это питание детей грудного возраста материнским молоком с введением прикорма с 5-го месяца. При этом содержание материнского молока в суточном рационе должно составлять не менее 4/5. Этот вид вскармливания наиболее физиологичен, его преимущества несомненны, так как по своей структуре материнское молоко приближается к составу тканей.
Наиболее важными преимуществами женского молока являются следующие:
Ø Женское молоко полностью лишено антигенных свойств, в то время как белки коровьего молока обладают резко выраженной антигенной активностью, что способствует появлению и усилению аллергических реакций у грудных детей. Отказ от грудного молока при наличии у ребенка аллергических реакций – грубейшая ошибка, хотя нередко перевод ребенка с аллергическими реакциями на искусственные, обычно кисломолочные смеси как будто дает положительный эффект: проявления экссудативного диатеза на какое-то время стихают. И все довольны – "вылечили аллергию". На самом деле при этом из питания ребенка исключают тот аллерген, который поступал к нему через материнское молоко. В этой ситуации нужно было найти и исключить из рациона матери аллерген, вызывающий реакцию у ребенка, и обязательно сохранить естественное вскармливание.
Ø Общее количество белка в грудном молоке значительно меньше, чем в коровьем, по структуре он близок белкам клеток ребенка. В нем преобладают мелкодисперсные фракции, частицы грубодисперсного белка казеина в несколько раз мельче, чем в коровьем молоке, что обеспечивает створаживание грудного молока в желудке более нежными хлопьями и тем самым более легкое его переваривание.
Ø Женское молоко содержит уникальное вещество таурин. Это серосодержащая аминокислота, обладающая нейроактивными свойствами.
Ø При искусственном вскармливании, при кормлении неизбежно возникают белковые перегрузки, так как в коровьем молоке содержится в 3 раза больше аминокислот. Эти перегрузки сопровождаются интоксикацией, приводящей к запаздыванию развития ЦНС ребенка, а также поражением почек из-за нарушения обменных процессов. Известно, что у школьников, находившихся в течение 4-9 первых месяцев жизни на естественном вскармливании, интеллектуальные возможности выше по сравнению с другими детьми.
Ø Женское молоко, особенно молозиво, выделяющееся в первые 3-4 дня после родов, очень богато иммуноглобулинами, преимущественно класса А, причем 90% приходится на секреторный IgA который играет фундаментальную роль в местном иммунитете желудочно-кишечного тракта новорожденных. Лейкоциты грудного молока синтезируют интерферон; в молоке содержится большое количество макрофагов, лимфоцитов, а уровень лизоцима в 300 раз выше, чем в коровьем молоке. В состав женского молока входит также антибиотик лактофелицин. Благодаря этому естественное вскармливание обеспечивает становление иммунобиологической защиты грудного ребенка, в связи с чем, заболеваемость и смертность среди детей, получающих материнское молоко, значительно ниже, чем среди детей, находящихся на искусственном вскармливании.
Нередко ожирение взрослых людей уходит корнями в период раннего детского возраста. Искусственное вскармливание способствует ожирению грудных детей. У многих из них в период полового созревания наблюдается вторичное ожирение, сохраняющееся в течение всей жизни, в основном это тоже связано с белковым перекормом.
Ø Количество жира в женском и коровьем молоке практически одинаково, но имеется значительная разница в его составе: в грудном молоке содержится в несколько раз больше ненасыщенных жирных кислот. В основе развития атеросклероза взрослых лежит дислипидемия, большую роль в возникновении которой, играет отсутствие грудного молока в рационе ребенка, особенно в первые 5 месяцев жизни. Расщепление жира у грудных детей начинается в желудке под влиянием липазы грудного молока; оно стимулирует появление активной кислотности в желудке, способствует регуляции эвакуаторной его функции и более раннему выделению панкреатического сока. Все это облегчает переваривание и усвоение жира, отдельные компоненты которого входят в состав клеток всех тканей и биологически активных веществ, расходуются на миелинизацию нервных волокон, обеспечивая повышенную потребность в жирах ребенка первого года жизни.
Ø Углеводы в грудном молоке содержатся в относительно большом количестве. Они в значительной степени определяют микробную флору кишечника. В их состав входит β-лактоза (до 90%), которая вместе с олигоаминосахаридами стимулирует рост нормальной флоры с преобладанием бифидобактерий, подавляя тем самым пролиферацию патогенных микроорганизмов и кишечной палочки. Кроме того, β-лактоза участвует в синтезе витаминов группы В.
Ø Исключительно богато женское молоко различными ферментами: амилазой, трипсином, липазой (липазы в грудном молоке больше, чем в коровьем, почти в 15 раз, а амилазы - в 100 раз). Это компенсирует временную низкую ферментативную активность ЖКТ ребенка и обеспечивает усвоение довольно большого объема пищи.
Ø Важное значение для растущего организма имеет минеральный состав пищи, содержание в ней микроэлементов. Концентрация кальция и фосфора в грудном молоке ниже, но усваиваются они в 2 раза лучше, чем эти же микроэлементы из коровьего молока. Поэтому при естественном вскармливании дети гораздо легче и реже болеют рахитом. Содержание микроэлементов (натрий, магний, хлор, железо, медь, цинк, кобальт, сера и др.) в грудном молоке соответствует потребностям ребенка. Например, в женском молоке железа содержится 0,5 мг/л, а в молочных смесях – 1,5 мг/л, однако степень биодоступности составляет соответственно 50 и 5. Именно поэтому дети, находящиеся на естественном вскармливании, значительно реже страдают анемией, поэтому нет необходимости добавлять в их пищевой рацион железо вплоть до 6-ти месячного возраста. При искусственном вскармливании назначают дополнительно железо с 4-х месячного возраста обычно в виде пищевых продуктов, обогащенных этим микроэлементом. В грудном молоке натрия содержится в 4 раза меньше, чем в коровьем. Избыточные нагрузки натрием могут быть причинами вегетососудистой дистонии с колебаниями артериального давления в период полового созревания, а также более тяжелых и более частых кризов при гипертонической болезни взрослого.
Ø Грудное молоко отличается от коровьего более высоким содержанием и более высокой активностью витаминов, в частности метаболитов витамина В, что также способствует профилактике рахита.
При искусственном вскармливании желудочная секреция увеличивается в 5 раз, т. е. нарушается запрограммированный ход биологических часов созревания. В дальнейшем это способствует развитию дискинезий ЖКТ, гастродуоденитов, холециститов, особенно при наличии наследственной предрасположенности.
Установлено, что у взрослых, находившихся в грудном возрасте на естественном вскармливании, лучше половая потенция, выше фертильность. Состав женского молока меняется при наличии внутриутробно возникших заболеваний, что рассматривается как компенсаторная реакция на развитие патологии плода.
При естественном вскармливании закладываются пожизненно закрепленные отношения к матери и ее последующее влияние на ребенка, а также формируется будущее родительское поведение самого ребенка. Как показали наблюдения, у животных, вскармливаемых из бутылочки, родительское поведение резко извращено: когда они становятся взрослыми, то отказываются кормить свое потомство. Поэтому большое значение естественному вскармливанию придают психологи, занимающиеся вопросами семейных отношений. Таким образом, отказ от естественного вскармливания является грубейшим нарушением сложившейся в эволюции биологической цепи "беременность – роды – лактация".
В заключение необходимо добавить, что молочные железы у кормящей матери, как и плацента у беременной женщины, являются мощнейшим барьером, крайне редко пропускающим микроорганизмы, соли тяжелых металлов и другие вредные для ребенка вещества. Поэтому нужно достаточно осторожно относиться к таким, например, рекомендациям, как отказ от естественного вскармливания и перевод ребенка на молочные смеси из-за неблагоприятной экологической обстановки в данном районе.
Редкое прикладывание ребенка к груди в дальнейшем, регламентация грудного вскармливания, чисто технический подход к контролю за процессом лактации. Недостаточная лактация не является противопоказанием к частому прикладыванию к груди. Наоборот, рекомендуется более частое кормление, через 2-2,5 ч. без ночного интервала. Частое и неограниченное кормление грудью в первые 2 нед. жизни (в среднем 9 раз в сутки) значительно увеличивает лактацию. В 80-е годы во многих развитых странах начали отказываться от строгой регламентации грудного вскармливания. Нельзя придавать слишком большое значение количеству высасываемого молока, тем более при однократном контрольном кормлении, так как аппетит детей в течение дня может быть различным. Кроме того, состав женского молока, а, следовательно, и потребность в нем отличаются чрезвычайной вариабельностью: например, содержание белка в молоке разных женщин колеблется от 0,9 до 2 гр. в 100 мл. Состав тканей ребенка индивидуален, и молоко его матери всегда подходит ему, но может не подойти другому ребенку. Поэтому вскармливание детей донорским молоком не является абсолютно идентичным естественному.
Как правило, у матери в молочных железах образуется столько молока, сколько требуется ребенку. Кормить лучше из обеих желез, особенно если не хватает молока, так как это стимулирует лактацию, а также уменьшает риск лактостаза. Если после кормления в молочных железах остается молоко, необходимо его сцеживать до тех пор, пока оно течет струйкой (а не выделяется каплями).
Лечение гипогалактии : никотиновая кислота, витамин Е, УФО, УВЧ, воздействие ультразвуком, вибрационный массаж, иглоукалывание, компрессы из махровой ткани, смоченной горячей водой, на молочные железы. Используют фитотерапию: отвар листьев крапивы по 1 столовой ложке 3 раза в день (4-5 столовых ложек крапивы заваривают в 1 л. воды); экстракт боярышника по 20-30 капель 3-4 раза в день до еды в течение 10-14 дней. Используют настои корней одуванчика, душицы обыкновенной, плоды укропа, аниса.
Расчет необходимого объема пищи происходит при недостаточном нарастании массы тела ребенка или его беспокойстве в период между кормлениями.
Определять дозу питания требуется также при вскармливании сцеженным молоком и его заменителями.
Наиболее простым способом подсчета количества молока, необходимого новорожденному в первые 9 дней жизни, является следующий: на разовое кормление требуется 10 мл. молока, умноженных на день жизни (при 6-7 разовом кормлении). С 10-го по 14-й день суточный объем молока остается неизменным. С 2-х недельного возраста необходимое количество молока определяют с учетом суточной потребности в калориях на каждый килограмм массы тела.
Суточная потребность в килокалориях на 1 кг. массы тела составляет: